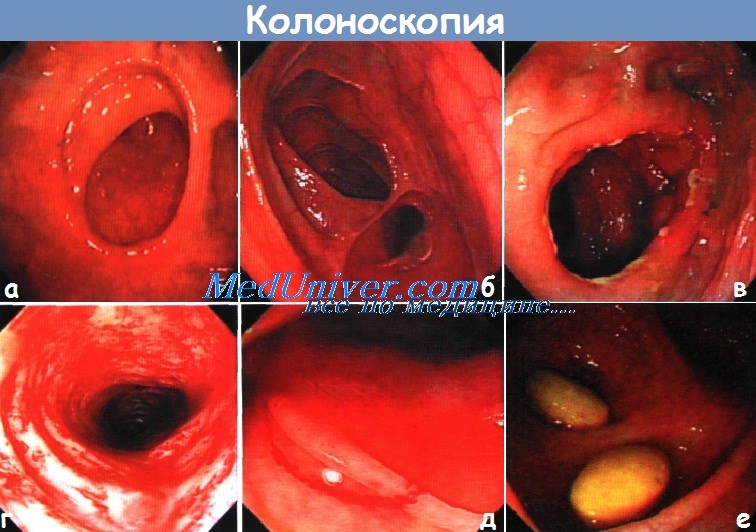
Состояние связанное с наложением кишечного анастомоза

В анатомии естественными анастомозами называются соустья крупных и мелких сосудов с целью усиления кровоснабжения органа или его поддержки при тромбозе одного из направлений кровотока. Анастомоз кишечника — искусственное соединение, созданное хирургом, двух концов кишечной трубки или кишки и полого органа (желудка).
Цель создания такой структуры:
- обеспечение прохождения пищевого комка в более нижние отделы для непрерывности пищеварительного процесса;
- формирование обходного пути при механическом препятствии и невозможности его удаления.
Операции позволяют спасти множество пациентов, обеспечить им довольно хорошее самочувствие или оказать помощь для продления жизни в случае неоперабельной опухоли.
Какие виды анастомозов используются в хирургии?
По соединенным частям различают анастомоз:
- пищеводнокишечный – между концом пищевода и двенадцатиперстной кишкой минуя желудок;
- желудочнокишечный (гастроэнтероанастомоз) – между желудком и кишкой;
- межкишечные.
Третий вариант – обязательный компонент большинства операций на кишечнике. Среди этого вида выделяют анастомозы:
- тонкотолстокишечный,
- тонкотонкокишечный,
- толстотолстокишечный.
Кроме того, в абдоминальной хирургии (раздел связанный с операциями на органах живота) принято в зависимости от техники выполнения соединения приводящего и отводящего участков различать определенные виды анастомозов:
- конец в конец;
- бок в бок;
- конец в бок;
- бок в конец.
Каким должен быть анастомоз?
Созданный анастомоз должен соответствовать ожидаемым функциональным целям иначе нет смысла оперировать больного. Основными требованиями являются:
- обеспечение достаточной ширины просвета, чтобы сужение не препятствовало прохождению содержимого;
- отсутствие или минимальное вмешательство в механизм перистальтики (сокращения мышц кишечника);
- полная герметичность швов, обеспечивающих соединение.

Если один специалист не может решить, как поступить с пациентом, собирают консилиум
Хирургу важно не только определить, какой вид анастомоза будет наложен, но и каким швом скреплять концы. При этом учитываются:
- отдел кишечника и его анатомические особенности;
- наличие воспалительных признаков в месте операции;
- кишечные анастомозы требуют предварительной оценки жизнеспособности стенки, врач внимательно исследует ее по цвету, возможности сокращаться.
Наиболее часто используются классические швы:
- Гамби или узловой – проколы иглы делают через подслизистый и мышечный слои, не захватывая слизистый;
- Ламбера – сшивается серозная оболочка (наружная по отношению к кишечной стенке) и мышечный слой.
Описание и характеристика сути анастомозов
Формированию анастомоза кишечника, как правило, предшествует удаление части кишки (резекция). Далее возникает необходимость соединить приводящий и отводящий концы.
Тип «конец в конец»
Используется для сшивания двух одинаковых отрезков толстой кишки или тонкой. Выполняется двух– или трехрядным швом. Считается наиболее выгодным с точки зрения соблюдения анатомических особенностей и функций. Но технически сложен для выполнения.
Условием соединения является отсутствие большой разницы в диаметре сопоставляемых участков. Тот конец, который меньше по просвету, надрезается для полного соответствия. Способ используется после резекции сигмовидной кишки, в лечении кишечной непроходимости.

Сначала формируется задняя стенка анастомоза, затем — передняя
Анастомоз «конец в бок»
Метод применяется для соединения участков тонкой кишки или с одной стороны – тонкой, с другой – толстой. Обычно подшивается тонкая кишка к боковой стороне стенки толстого кишечника. Предусматривает 2 этапа:
- На первом этапе образуют плотную культю из конца отводящей кишки. Другой (открытый) конец прикладывается к предполагаемому месту анастомоза сбоку и подшивается по задней стенке швом Ламбера.
- Затем делается надрез вдоль отводящей кишки по длине равной диаметру приводящего участка и прошивают непрерывным швом переднюю стенку.
Применяется при разных сложных операциях, например, после полного удаления (экстирпации) пищевода с соседними лимфоузлами и жировой клетчаткой.
Тип «бок в бок»
Отличается от предыдущих вариантов предварительным «глухим» закрытием двухрядным швом и формированием культей из соединяемых кишечных петель. Конец, выше расположенной культи, боковой поверхностью соединяется с нижележащим участком швом Ламбера, который по длине в 2 раза больше диаметра просвета. Считается, что технически выполнение такого анастомоза наиболее легкое.
Может применяться как между однородными отделами кишечника, так и для связи разнородных участков. Основные показания:
- необходимость резекции большого участка;
- опасность перерастяжения в зоне анастомоза;
- малый диаметр соединяемых участков;
- формирование соустья между тонкой кишкой и желудком.
К преимуществам метода относят:
- отсутствие необходимости в зашивании брыжеек разных участков;
- плотное соединение;
- гарантированное предупреждение образования кишечного свища.

При анастомозе «бок в бок» предварительное создание культей относится к недостаткам методики
Тип «бок в конец»
Если выбирается этот вид анастомоза, это означает, что хирург предполагает вшить конец органа или кишечника после резекции в созданное отверстие на боковой поверхности приводящей кишечной петли. Чаще применяют после резекции правой половины толстого кишечника для соединения тонкой и толстой кишки.
Соединение может иметь продольное или поперечное (более предпочтительное) направление по отношению к главной оси. В случае поперечного анастомоза пересекается меньше мышечных волокон. Это не нарушает волну перистальтики.
Предупреждение осложнений
Осложнениями анастомозов могут быть:
- расхождение швов;
- воспаление в зоне анастомоза (анастомозит);
- кровотечение из поврежденных сосудов;
- формирование свищевых ходов;
- образование сужения с кишечной непроходимостью.
Чтобы избежать спаек и попадания кишечного содержимого в брюшную полость:
- участок операции обкладывается салфетками;
- разрез для сшивания концов осуществляется после пережатия кишечной петли специальными кишечными жомами и выдавливания содержимого;
- ушивается надрез брыжеечного края («окна»);
- пальпаторно определяется проходимость созданного анастомоза до завершения операции;
- в послеоперационном периоде назначаются антибиотики широкого спектра;
- в курс реабилитации обязательно входит диета, лечебная физкультура и дыхательная гимнастика.
Современные способы защиты анастомозов
В ближайшем послеоперационном периоде возможно развитие анастомозита. Его причиной считают:
- воспалительную реакцию на шовный материал;
- активацию условно патогенной флоры кишечника.
Воспаление в области анастомоза влечет за собой несостоятельность швов, поэтому так важно защитить область оперативного вмешательства.
Для лечения последующего рубцового сужения пищеводного анастомоза применяют установку с помощью эндоскопа полиэстеровых стентов (расширяющихся трубок, поддерживающих стенки в расширенном состоянии).
С целью укрепления швов в абдоминальной хирургии используются аутотрансплантаты (подшивание собственных тканей):
- из брюшины;
- сальника;
- жировых подвесок;
- брыжеечного лоскута;
- серозно-мышечного лоскута стенки желудка.
Однако, многие хирурги ограничивают использование сальника и брюшины на питающей ножке с кровоснабжаемым сосудом только последним этапом резекции толстой кишки, поскольку считают приведенные способы причиной послеоперационных гнойных и спаечных процессов.

Процесс наложения анастомоза – кропотливая работа
Большим одобрением пользуются различные протекторы с лекарственным наполнением для подавления местного воспаления. К ним относится клей с биосовместимым антимикробным содержимым. В него для защитной функции включены:
- коллаген;
- эфиры целлюлозы;
- поливинилпирролидон (биополимер);
- Сангвиритрин.
А также антибиотики и антисептик:
- Канамицин;
- Цефамезин;
- Диоксидин.
Хирургический клей становится жестким при отвердевании, поэтому возможно сужение анастомоза. Более перспективными считаются гели и растворы гиалуроновой кислоты. Это вещество представляет собой природный полисахарид, выделяется органическими тканями и некоторыми бактериями. Входит в состав клеточной стенки кишечника, поэтому идеально для ускорения регенерации тканей анастомоза, не вызывает воспаления.
Гиалуроновая кислота включена в биосовместимые саморассасывающиеся пленки. Предлагается модификация ее соединения с 5-аминосалициловой кислотой (вещество относится к классу нестероидных противовоспалительных средств).
Несмотря на защиту и достаточно разработанную технику хирургических вмешательств, часть пациентов требует лечения после операции с техникой анастомозирования. Рассмотрим меры по терапии некоторых из них.

Кишечный жом наложен по продольной оси, позволяет безопасно выделить необходимый для резекции участок
Послеоперационный атонический запор
Особенно часто копростаз (застой кала) появляется у пожилых больных. Даже недлительный постельный режим и диета у них нарушают функцию кишечника. Запор может носить характер спастического или атонического. Потеря тонуса снимается по мере расширения диеты и повышения физической активности.
Для стимуляции кишечника на 3–4 день назначают очистительную клизму в небольшом объеме с гипертоническим солевым раствором. Если пациенту необходимо длительное исключение приема пищи, то применяют внутрь вазелиновое масло или Мукофальк.
При спастическом запоре необходимо:
- снять боль медикаментами с анальгезирующим действием в виде ректальных свечей;
- понизить тонус сфинктеров прямой кишки с помощью препаратов спазмолитической группы (Но-шпы, Папаверина);
- для размягчения каловых масс делают микроклизмы из теплого вазелинового масла на растворе фурацилина.
Стимуляцию стула можно проводить с разрешения врача слабительными средствами разного механизма действия.
Секреторно-противовсасывающими считаются:
- листья сенны,
- кора крушины,
- корень ревеня,
- Бисакодил,
- касторовое масло,
- Гуталакс.
Осмотическим действием обладают:
- глауберова и карловарская соль;
- сульфат магния;
- лактоза и лактулеза;
- Маннитол;
- Глицерин.
Слабительные, увеличивающие количество клетчатки в толстой кишке — Мукофальк.
Раннее лечение анастомозита
Для снятия воспаления и отечности в зоне швов назначают:
- антибиотики (Левомицетин, аминогликозиды);
- при локализации в прямой кишке – микроклизмы из теплого фурацилина или путем установки тонкого зонда;
- мягкие слабительные на основе вазелинового масла;
- пациентам рекомендуется прием до 2 л жидкости, включая кефир, морс, кисель, компот для стимуляции пассажа кишечного содержимого.
Если формируется непроходимость кишечника
Возникновение непроходимости может вызвать отечность зоны анастомоза, рубцовое сужение. В случае острых симптомов проводится повторная лапаротомия (разрез в области живота и вскрытие брюшной полости) с устранением патологии.
При хронической непроходимости в отдаленном послеоперационном периоде назначается интенсивная антибактериальная терапия, снятие интоксикации. Пациент обследуется с целью решения вопроса о необходимости оперативного вмешательства.

Любые осложнения требуют проведения лечения
Технические причины
Иногда осложнения связаны с неумелым или недостаточно квалифицированным проведением операции. К этому приводит чрезмерное натяжение шовного материала, лишнее наложение многорядных швов. В месте соединения выпадает фибрин и формируется механическая непроходимость.
Анастомозы кишечника требуют соблюдения техники операции, внимательного учета состояния тканей, мастерства хирурга. Их накладывают в результате хирургического вмешательства только при отсутствии консервативных способов лечения основного заболевания.
Источник
Несостоятельность анастамоза кишечника – причины, диагностика, лечениеПослеоперационные признаки (абсцесс, свищ, сепсис) выхода кишечного содержимого (или контрастного вещества) за пределы кишки, что может явиться результатом расхождения швов анастомоза или пропущенного дефекта стенки кишки. Диагноз основывается на клинических (таких как перитонит, сепсис, субфебрильная лихорадка, лейкоцитоз, необъяснимая тахикардия, продолжающаяся дисфункция кишечника) или рентгенологических данных (в бессимптомных случаях, например, при наличии проксимальной стомы). Осложнения: прямая кишка (5-10%), ободочная кишка (2%), тонкая кишка (1%), илеоанальный резервуарный анастомоз (4—5%), континентная илеостома (12%). а) Дифференциальный диагноз. Абсцесс, несвязанный с кишкой (например, нагноившаяся гематома после разлитого перитонита). б) Причины. Технические погрешности, недостаточное кровоснабжение, натяжение, плохое состояние тканей (после лучевой терапии, мальнутриция, инфекция), действие лекарственных средств (стероидов, бевацизумаба, химиопрепаратов), курение. в) Обследование несостоятельности анастамоза кишечника Необходимый минимальный стандарт: Сопутствующие факторы, влияющие на принятие решения:
г) Ведение пациента с несостоятельностью анастамоза кишечника Консервативное ведение: Хирургический подход: • Ранняя симптоматическая несостоятельность (< 7—10 дней) => релапаротомия для поиска дефекта: • Поздняя диагностика несостоятельности (> 10 дней) => неблагоприятные условия при релапаротомии: Видео промывания желудка через назогастральный зонд у взрослого |
Источник
Оглавление темы “Лапароскопия.”:
1. Лечение ранних послеоперационных кишечных свищей.
2. Кишечный свищ. Классификация кишечных свищей.
3. Скрытая несостоятельность кишечного анастомоза.
4. Хирургическая рана. Классификация ран.
5. Профилактика инфецирования хирургических ран.
6. Ведение неосложненных ран. Лечение нагноений ран.
7. Лапароскопия. Значение лапароскопии.
8. Показания к лапароскопии. Лапароскопия при травме живота.
9. Лапароскопия при ранениях живота.
10. Клинико-анатомическая конференция. Формат клинико-анатомической конференции.
Скрытая несостоятельность кишечного анастомоза.
Прошла неделя после экстренной гемиколэктомии по поводу обтурирующей карциномы слепой кишки у вашей пациентки. Она уже находится дома, чувствует себя неплохо и самостоятельно ест, но вдруг у нее вновь возникает приступ болей в правой половине живота, сопровождающийся рвотой.
Пациентку снова доставляют в приемное отделение. У нее лихорадка, в правой половине живота пальпируется болезненный инфильтрат, на обзорной рентгенограмме брюшной полости — картина, заставляющая заподозрить кишечную непроходимость. Лейкоцитоз повышен. Вы подозреваете несостоятельность анастомоза.
С клинической точки зрения, существуют 3 типа несостоятельности кишечного шва, которые можно идентифицировать.
• Свободная утечка. Анастомоз негерметичен, а утечка не отграничена прилежащими структурами. Состояние пациента обычно ухудшается, появляются симптомы диффузного перитонита. Показана экстренная релапаротомия, как уже указывалось выше.
• Отграниченная утечка. В этом случае вытекающее кишечное содержимое частично отграничивается сальником и прилежащими органами. Клинически симптомы раздражения брюшины локализованы. Последствием этого является формирование околокишечного абсцесса.
• Мини-утечка. Подобное незначительное проникновение кишечного содержимого возникает в поздние сроки после операции, когда анастомоз уже в основном сформирован. Абдоминальные симптомы строго локализованы, и у пациента нет каких-либо проявлений интоксикации. Это действительно перианастомозит — воспалительная инфильтрация вокруг анастомоза. Обычно при этом не происходит формирования какого-либо гнойника.
При отсутствии диффузного перитонита вы должны документировать несостоятельность анастомоза и определить лечебную тактику. Толстокишечый анастомоз лучше всего визуализировать с помощью контрастной клизмы с гастрогра-фином. А для исследования анастомозов верхних отделов ЖКТ гастрографин необходимо давать перорально. Мы обычно сочетаем подобные контрастные исследования с КТ, пытаясь выявить проникновение контрастного вещества в свободную брюшную полость либо зафиксировать формирование гнойника в зоне анастомоза.
При этом также возможно несколько вариантов:
• Свободное проникновение контрастного вещества в брюшную полость; большое его количество и жидкость в животе на КТ. Больного необходимо срочно оперировать. Предварительно мы обсудили, что делать во время операции, — лучше всего резецировать участок кишки с анастомозом.
• Отграниченное скопление контрастного препарата — абсцесс на КТ. Остальные отделы брюшной полости интактны.
• Утечки контрастного вещества не отмечено, выявлена лишь перианастомотическая инфильтрация. Такой перианастомозит обычно разрешается после нескольких дней лечения антибиотиками.
Учтите, что заметная локальная утечка контрастного вещества или его мини-утечка связаны с обструкцией анастомоза воспалительным отеком. Такая обструкция обычно разрешается самостоятельно — примерно за 1 нед, после дренирования гноя и уменьшения отека.
Мы показали вам, что несостоятельность анастомоза не является «одной болезнью». Это спектр состояний, требующих дифференцированного подхода. Чтобы не допускать осложнений, соотносите проводимое лечение с конкретными условиями несостоятельности анастомоза, величиной дефекта и состоянием пациента. Но прежде всего помните, что недренированные скопления в брюшной полости кишечного содержимого или гноя — это убийцы, часто «молчаливые».
Мы склонны лучше помнить тех больных, которых едва не погубили; и мы никогда не забываем тех из них, которых мы действительно довели до гибели.
– Также рекомендуем “Хирургическая рана. Классификация ран.”
Источник