Тактика ведения больных с острой кишечной непроходимостью
Комментарии
26 ноября 2007 г. Министерством здравоохранения утверждены протоколы диагностики и лечения острой кишечной непроходимости.
Острая кишечная непроходимость (ОКН) МКБ-10-К56 – синдромная категория, объединяющая осложненное течение различных по этиологии заболеваний и патологических процессов, которые формируют морфологический субстрат ОКН.
В зависимости от природы пускового механизма ОКН подразделяется на механическую и динамическую, в абсолютном большинстве – паралитическую, развивающуюся на основе пареза кишечника. Спастическая непроходимость может возникнуть при органических спинальных нарушениях.
Если острое нарушение кишечной гемоциркуляции захватывает внеорганные брыжеечные сосуды, возникает странгуляционная ОКН основными формами которой являются ущемления, завороты и узлообразования. Значительно медленнее, но с вовлечением всего приводящего отдела кишечника процесс развивается при обтурационной ОКН, особенно это касается опухолевой толстокишечной ОКН, когда просвет кишки перекрывается опухолью или иным объемным образованием. Промежуточное положение занимают смешанные формы ОКН – инвагинации и спаечная непроходимость – сочетающие странгуляционные и обтурационные компоненты. Спаечная непроходимость составляет до 70-80% всех форм ОКН.
Характер и выраженность клинических проявлений зависят от уровня ОКН. Различают тонкокишечную и толстокишечную ОКН, а в тонкокишечной – высокую и низкую.
При всех формах ОКН тяжесть расстройств имеет прямую зависимость от фактора времени, что определяет неотложный характер лечебно-диагностических мероприятий.
Диагноз или обоснованное предположение о наличии ОКН являются основанием для немедленного направления больного в хирургический стационар машиной скорой помощи в положении лежа на носилках.
ПРОТОКОЛЫ ДИАГНОСТИКИ ОКН В ОТДЕЛЕНИИ ЭКТРЕННОЙ МЕДИЦИНСКОЙ ПОМОЩИ (В ПРИЕМНОМ ОТДЕЛЕНИИ)
Всех больных, поступающих с диагнозом ОКН, делят на две группы:
– быстрое, внезапное, даже бурное начало заболевания на фоне полного благополучия;
– схваткообразные боли в животе;
– задержка стула и газов;
– неукротимая рвота;
– наличие рубцов на передней брюшной стенке;
– рентгенологические признаки (горизонтальные уровни жидкости). 1.2 Протоколы обследования в ОЭМП: 1. Главной задачей дифференциальной диагностики при наличии признаков ОКН является выделение больных со странгуляционными формами механической непроходимости, которым показано неотложное хирургическое лечение и эта категория больных после выполнения ЭКГ, консультации терапевта направляется в операционную.
2. Целенаправленно обследуются места типичного расположения грыж брюшной стенки. Обязательным является пальцевое ректальное исследование.
3. Оценивается степень обезвоживания – тургор кожи, сухость языка, наличие жажды, фиксируется интенсивность рвоты, ее частота, объем и характер рвотных масс.
4. Производится термометрия.
5. Лабораторные исследования: клинический анализ крови, общий анализ мочи, сахар крови, группа крови, резус-фактор, RW, коагулограмма, КЩС, ACT, АЛТ, ЩФ, креатинин, мочевина, средние молекулы, хемолюминисценция, глютатиопироксидаза и супероксиддисмутаза.
6. Инструментальные исследования: обзорная рентгенография брюшной полости, обзорная рентгенография груди, УЗИ органов брюшной полости, ЭКГ. ПРОТОКОЛЫ ЛЕЧЕБНО-ДИАГНОСТИЧЕСКОЙ ТАКТИКИ В ХИРУРГИЧЕСКОМ ОТДЕЛЕНИИ 1. Установленный диагноз странгуляционной ОКН служит показанием к неотложной операции после краткой предоперационной подготовки в сроки не более 2 часов после поступления больного.
2. Обязательными компонентами предоперационной подготовки наряду с гигиенической подготовкой кожи в области операционного поля являются:
– опорожнение и декомпрессия верхних отделов желудочно-кишечного тракта через желудочный зонд, который сохраняется на период вводного наркоза в операционной для предотвращения регургитации;
– опорожнение мочевого пузыря;
– превентивное парентеральное введение антибиотиков (целесообразно использование аминогликозидов II-Ш, цефалоспоринов III поколения и метронидозол 100 мл за 30-40 минут до начала операции.
3. Наличие выраженных клинических признаков общего обезвоживания и эндотоксикоза служит показанием для интенсивной предоперационной подготовки с постановкой катетера в магистральную вену и проведением инфузионной терапии (внутривенно 1,5 литра растворов кристаллоидов, реамберин 400 мл, цитофлавин 10 мл в разведении на 400 мл 5% раствора глюкозы. Антибиотики в этом случае вводятся за 30 минут до операции внутривенно.
4. При сомнениях в диагностике ОКН, а также если синдром ОКН развивается на фоне длительного существования спаечной болезни и предшествовавших по этому поводу неоднократных операций, показано сочетанное проведение:
– дифференциальной диагностики;
– консервативных лечебных мероприятий по устранению ОКН (до окончательного решения вопроса об операции);
– общесоматической инфузионной терапии, которая служит одновременно и подготовкой к возможной операции.
5. Консервативные мероприятия по устранению ОКН включают: – двухстороннюю сакроспинальную блокаду на уровне Th5 – Th7: – постоянную декомпрессию верхних отделов пищеварительного тракта через назогастральный зонд или интестинальный зонд, заведенный при помощи ФГДС; – интенсивную инфузионную терапию с введением спазмолитических или стимулирующих кишечную моторику препаратов (по показаниям); – проведение сифонных клизм.
6. Показаниями к проведению исследований с приемом контраста при непроходимости служат спаечная ОКН у больных, неоднократно подвергшихся оперативным вмешательствам, без явлений перитонита. Основанием для прекращения серии Rg-грамм является фиксация поступления контраста в толстую кишку.
7. При опухолевой толстокишечной непроходимости лечение начинается с консервативных мероприятий, цель которых – устранение острой непроходимости и создание условий для выполнения радикальной операции. К перечисленным выше консервативным мероприятиям добавляется лечебно-диагностическая эндоскопия (неотложные ректороманоскопия, фиброколоноскопия).
При отсутствии эффекта в течение 12 часов от поступления в стационар выполняется срочная операция. Рентгеноконтрастное исследование с дачей бариевой взвеси не показано. ПРОТОКОЛЫ ХИРУРГИЧЕСКОЙ ТАКТИКИ ПРИ ОСТРОЙ КИШЕЧНОЙ НЕПРОХОДИМОСТИ 1. Операция по поводу ОКН всегда выполняется под наркозом трехврачебной бригадой.
2. На этапе лапаротомии, ревизии, идентификации патоморфологического субстрата непроходимости и определения плана операции обязательно участие в операции самого опытного хирурга дежурной бригады, как правило – ответственного дежурного хирурга.
3. При любой локализации непроходимости доступ – срединная лапаротомия, при необходимости – с иссечением рубцов и осторожным рассечением спаек при входе в брюшную полость.
4. Операции по поводу ОКН предусматривают последовательное решение следующих задач:
– установление причины и уровня непроходимости;
– устранение морфологического субстрата ОКН;
– определение жизнеспособности кишки в зоне препятствия и определение показаний к ее резекции;
– установление границ резекции измененной кишки и ее выполнение;
– определение показаний и способа дренирования кишки;
– санация и дренирование брюшной полости при наличии перитонита.
5. Обнаружение зоны непроходимости непосредственно после лапаротомии не освобождает от необходимости систематической ревизии состояния тонкой и толстой кишок на всем их протяжении. Ревизии предшествует обязательная инфильтрация корня брыжейки тонкой кишки раствором местного анестетика (100-150 мл 0,25% раствора новокаина). В случае выраженного переполнения кишечных петель содержимым перед ревизией производится декомпрессия кишки с помощью гастроинтестинального зонда.
6. Устранение непроходимости представляет собой ключевой и наиболее сложный компонент вмешательства. Оно осуществляется наименее травматичным способом с четким определением конкретных показаний к использованию различных методов: рассечения спаек; резекции измененной кишки; устранения заворотов, инвагинаций, узлообразований или резекции этих образований без предварительных манипуляций на измененной кишке.
7. При определении показаний к резекции кишки используются визуальные признаки (цвет, отечность стенки, субсерозные кровоизлияния, перистальтика, пульсация и кровенаполнение пристеночных сосудов), а также динамика этих признаков после введения в брыжейку кишки теплого раствора) местного анестетика. При сомнениях в жизнеспособности кишки, особенно на большом ее протяжении допустимо отложить решение вопроса о резекции, используя запрограммированную релапаротомию или лапароскопию через 12 часов.
8. При решении вопроса о границах резекции следует отступать от видимых границ нарушения кровоснабжения кишечной стенки в сторону приводящего отдела на 35-40 см, и в сторону отводящего отдела 20-25 см. Исключение составляют резекции вблизи связки Трейца или илеоцекального угла, где допускается ограничение указанных требований при благоприятных визуальных характеристиках кишки в зоне предполагаемого пересечения. При этом обязательно используются контрольные показатели кровотечение из сосудов стенки при ее пересечении и состояния слизистой области. Возможно, также, использование трансиллюминации, ЛАКК или других объективных методов оценки кровоснабжения.
9. Показаниями к дренированию тонкой кишки служат:
– переполнение содержимым приводящих кишечных петель;
– наличие разлитого перитонита с мутным выпотом и наложениями фибрина;
– обширный спаечный процесс в брюшной полости.
10. При колоректальной опухолевой непроходимости и отсутствии признаков неоперабельности выполняются одно – или двухэтапные операции в зависимости от локализации, стадии опухолевого процесса и выраженности проявлений толстокишечной непроходимости. Выполнение неотложной правосторонней гемиколэктомии в отсутствии перитонита допустимо завершать наложением первичного илеотрансверзоанастомоза. В случае непроходимости с левосторонним расположением очага обструкции выполняется резекция ободочной кишки с удалением опухоли, которая завершается по типу операции Гартмана. Первичный анастомоз не накладывается.
11. Все операции на ободочной кишке завершаются девульсией наружного сфинктера заднего прохода.
12. Наличие разлитого перитонита требует дополнительной санации и дренирования брюшной полости в соответствии с принципами лечения острого перитонита. ПРОТОКОЛЫ ВЕДЕНИЯ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА Энтеральное питание начинается с появлением кишечной перистальтики посредством введения в интестинальный зонд глюкозо-электролитных смесей.
Извлечение назогастроинтестинального дренирующего зонда осуществляется после восстановления устойчивой перистальтики и самостоятельного стула на 3-4 сутки. Дренирующая трубка, установленная в тонкую кишку через гастростому или ретроградно по Велчу-Житнюку, удаляется несколько позже – на 4 – 6 сутки. Зонд, введенный в кишку с каркасной целью при спаечной ОКН, удаляется на 7-8 сутки.
С целью борьбы с ишемическими и реперфузионными повреждениями тонкой кишки и печени проводится инфузионная терапия (внутривенно 2-2,5 литра растворов криталлоидов, реамберин 400 мл, цитофлавин 10,0 мл в разведении на 400 мл 0,9% раствора хлорида натрия, трентал 5,0 – 3 раза в сутки, контрикал – 50000 ед/сутки, эссенциале 10,0, аскорбиновая кислота 5% 10 мл/сутки).
Антибактериальная терапия в послеоперационном периоде должна включать либо аминогликозиды II-III, цефалоспорины III поколения и метронидозол, либо фторхинолоны II поколения и метронидозол.
Для профилактики образования острых язв ЖКТ терапия должна включать антисекреторные препараты.
Комплексная терапия должна включать гепарин либо низкомолекулярные гепарины для профилактики тромбоэмболических осложнений и нарушений микроциркуляции.
Лабораторные исследования выполняются по показаниям и перед выпиской.
Выписка при неосложненном течении послеоперационного периода производится на 10-12 сутки. Наличие функционирующего искусственного кишечного или желудочного свища при отсутствии других осложнений допускает выписку больного на амбулаторное лечение с рекомендацией повторной госпитализации для ликвидации свища в случае, если не произойдет самостоятельного его закрытия.
В случае необходимости проведения адъювантной химиотерапии и при отсутствии противопоказаний к ней у больных с опухолевой причиной ОКН, проводить ее следует не позднее 4 недель после операции.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник
Дата публикации 28 декабря 2018Обновлено 22 июля 2019
Определение болезни. Причины заболевания
Кишечная непроходимость (от латинского іleo — обёртывать, завёртывать) относится к числу наиболее тяжёлых неотложных патологий органов брюшной полости.
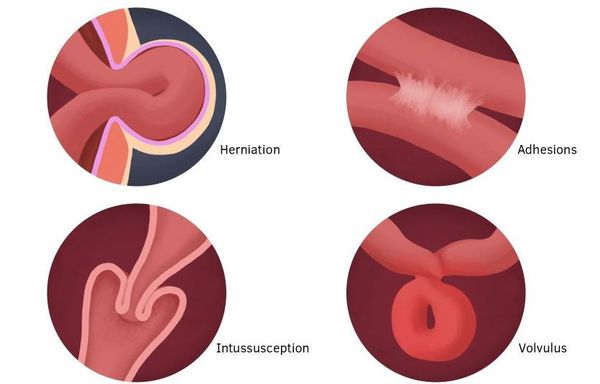
Острая кишечная непроходимость (ОКН) — это симптомокомплекс (синдром), возникающий в результате нарушения пассажа по кишечнику от рта до ануса механического или динамического характера.
Частота ОКН составляет от 1,2 до 3,5-4% от общего числа хирургических стационарных больных и до 9,4% среди неотложных заболеваний органов брюшной полости. На 10000 городского населения заболеваемость составляет 1,6 случаев. Чаще встречается в возрасте 30-60 лет, у мужчин — в два раза чаще, чем у женщин. Из общего числа пациентов с ОКН в 88% встречается механическая, а у 12% динамическая непроходимость. Послеоперационная летальность при ОКН составляет 5-12%.[9] При неоказании первой медицинской помощи в первые 4-6 часов летальный исход составляет 90%.
Причины развития кишечной непроходимости:
- спаечный процесс в брюшной полости;
- доброкачественные и злокачественные опухоли толстого кишечника, приводящие к обтурационной непроходимости;
- индивидуальные особенности строения кишечника — долихосигма (удлинённая сигмовидная кишка), подвижная слепая кишка, дополнительные карманы и складки в брюшной полости;
- грыжи передней брюшной полости;
- сдавление кишечной трубки опухолью из соседних органов;
- сужение просвета кишечника в результате перифокальной опухолевой или воспалительной инфильтрации.[10]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы кишечной непроходимости
- схваткообразные боли в животе — совпадают с перестальтической волной, могут сопровождаться симптомами шока (тахикардия, гипотония, бледность кожи, холодный пот);
- синдром нарушения пассажа — сопровождается задержкой стула и газов;
- вздутие живота — принято включать в классическую триаду самых важных симптомов ОКН;
- понос с кровью — следствие внутреннего кровоизлияния;
- многократная рвота — имеет цвет и запах желудочных масс, не приносит облегчения;
- визуально неправильная форма живота;
- усиленная перистальтика петель.
Все эти симптомы сопровождаются обезвоживанием.
Стихание болей в животе может быть следствием некроза (отмирания) стенки кишечника с последующим развитием перитонита — воспаления брюшины.
При низкой кишечной непроходимости происходит задержка стула и газов.
При высокой непроходимости некоторое время может быть стул, так как часть кишечника расположенна ниже препятствия опорожняется.
При инвагинации (внедрение одной части кишки в другую) наблюдаются кровянистые выделения из заднего прохода.
При неоказании помощи через несколько суток у человека с ОКН начнет развиваться общая интоксикация организма:
- обезвоживание организма;
- учащение ЧДД;
- нарушение мочеотделения;
- септический процесс;
- повышение температуры тела.
Интоксикация может привести к летальному исходу.
Если пациент обратился на ранней стадии процесса, то на фоне правильной диагностики и комплексного лечения исход будет благоприятным. На поздних стадиях всё зависит от возраста и правильно подобранной хирургической тактики. Большое значение имеет антибактериальная терапия. Если она подробна неправильно, то распространение септического процесса продолжится.
Патогенез кишечной непроходимости
Существует несколько патогенетичех механизмов кишечной непроходимости.
Основными звеньями патогенеза ОКН являются гиповолемия (снижение объёма циркулирующей крови) и обезвоживание, приводящие к снижению антидиуретического гормона, который отвечает за удержание воды в организме и сужение сосудов. В результате снижения этого важного гормона происходит задержка мочи, внутриклеточный и метаболический ацидоз (увеличение кислотности — pH).
Другим немаловажным механизмом ОКН является эндотоксикоз — образование и накопление в организме токсичных соединений. Вследствие застоя содержимого в кишечнике происходит процесс гниения этого содержимого с последующим всасыванием продуктов распада через кишечную стенку и путём циркуляции в кровеносном русле, что является одной из основных причин смерти
Также при ОКН происходит нарушение моторной и секреторно-резорбтивной функций кишечника. Это приводит к нарушению барьерной функции и снижению иммуннинтета.
Развитие ОКН становится пусковым механизмом для различных патологических процессов, которые затрагивают все органы и системы. Патологический каскад изменений начинается в тонком кишечнике, так как именно он является первичным источником интоксикации.
В результате активного перерастяжения кишечных петель и нарушения микроциркуляции нарушаются функции тонкого кишечника, что приводит к расстройству гомеостаза (поддержания жизнедеятельности органа).
Нарушение кровообращения стенки кишки, по причине которого орган не получает достаточное количество крови и кислорода, негативно сказывается на барьерной функции слизистой, нарушая её. Вследствие этого бактерии и продукты их жизнедеятельности через неполноценный слизистый барьер проникают в систему воротной вены и лимфоток, что приводит к интоксикации.
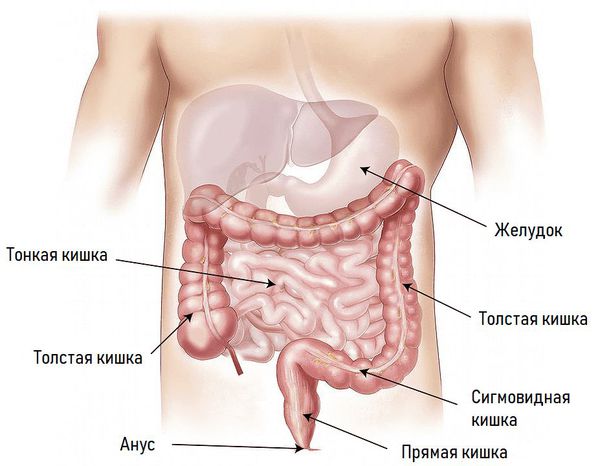
Изменения в организме, возникающие при ОКН, наиболее выражены в случае ущемлённой формы непроходимости. Бактерии значительно быстрее преодолевают слизистый барьер кишечника и раньше оказываются в кровотоке, хотя при этом некроза участка кишки может и не быть.
В первую очередь происходят расстройства, связанные с нарушением движения крови по сосудам. Приток артериальной крови сокращается, а отток венозной — снижается, так как сосуды сдавливаются брыжейкой кишки. В связи с этим происходит высвобождение особых белков, нарушающих проницаемость сосудистой стенки. Такой процесс приводит к возникновению интерстициального отёка, который усугубляется расстройством коллоидно-осмотических и ионно-электролитных взаимоотношений плазмы крови и интерстициальной жидкости. После такого угнетения нарушается пассаж кишечника с секвестрацией жидкости и волемическими нарушениями.
Возникшая ишемия при воздействии микробных и тканевых эндотоксинов приводит к патологическим изменениям стенки кишечника.[1][19]
Классификация и стадии развития кишечной непроходимости
По происхождению ОКН бывает:
- врождённой
- приобретённой.
По механизму возникновения ОКН делится на:
- динамическую:
- паралитическую — образуется чаще всего, связана со снижением мышечного тонуса кишечника;
- спастическую — встречается редко, связана с повышенным тонусом кишечника;
- механическую:
- обтурационную — характерна закупорка просвета кишки изнутри опухолями, каловыми камнями, аскаридами и другими факторами, а также сдавливание кишечника извне опухолями и пакетами увеличенных лимфоузлов;
- странгуляционную — возникает по причине заворотов, узлообразования и ущемления грыжы;
- смешанные формы — инвагинация и некоторые формы спаечной непроходимости.

По уровню (локализации) обструкции выделяют два типа кишечной непроходимости:
- тонкокишечная непроходимость:
- высокая (тощая кишка);
- низкая (подвздошная кишка);
- толстокишечная непроходимость.
По клиническому течению ОКН бывает:
- частичной;
- полной:
- острой;
- подострой;
- хронической рецидивирующей.
В развитии патологического процесса выделяют три стадии синдрома:
- I стадия — стадия острого нарушения кишечного пассажа;
- II стадия — стадия острых расстройств гемоциркуляции в стенке кишки;
- III стадия — стадия перитонита.
Одной из редких форм КН является синдром Огилви — ложная толстокишечная непроходимость. Этот синдром проявляется клинической картиной толстокишечной непроходимости, но при проведении операции обнаруживается отсутствие какого-либо механического препятствия в толстой кишке.
Осложнения кишечной непроходимости
Самым жизнеопасным осложнением является некроз с последующей перфорацией кишечной стенки. В свою очередь, это приводит к перитониту — более грозному осложнению, нередко приводящему к летальному исходу.[17]
Большое значение имеет правильное послеоперационное ведение пациента (его нужно “вынянчить”). Это связано с риском несостоятельности кишечного анастомоза (места соединения двух частей кишечника). Как правило несостоятельность кишечного анастомоза чаще бывает в месте первого или последнего стежка. Поэтому необходимо проводить целый комплекс действий для его предотвращения и использовать современный шовный материал (викрил, ПДС и другие). В настоящее время одним из эталонов кишечного шва является однорядный или рецензионный кишечные швы.
Также после больших операций возникает спаечный процесс. Профилактика этого процесса предполагает :
- брюшной диализ;
- интенсивная антибактериальное лечение до и посоле операции;
- стимуляция моторики кишечника (например, с помощью прозерина и “Нейромидина”);
- использование фибринолитических препаратов — фибринолизин, трипсин, химотрипсин, урокиназа и стрептокиназа;[18]
- применение антикоагулянтов — гепарина, “Фраксипарина” и преднизолона с новокаином.
Парез кишечника — одно из сложнейших осложнений в послеоперационном периоде. Он может произойти из-за пересечения нервных сплетений в забрюшинном пространстве. Для того, чтобы избежать его, необходимо как можно меньше наносить повреждений брыжейке кишечника и минимально резецировать её с целью сохранения адекватного кровоснабжения кишечника.
Для предупреждения развития инфекционных осложнений и ускорения процессов регенерации должна проводиться тщательная обработка послеоперационных ран антисептиками.
Диагностика кишечной непроходимости
Основные диагностические критерии ОКН:
- иногда через брюшную стенку можно видеть глубокую перистальтику приводящей петли кишки, которая вызывает шум плеска (симптом Склярова);
- быстро нарастает обезвоживание организма, заостряются черты лица, западают глазные яблоки, учащается пульс до 120 ударов в минуту;
- перкуссия живота определяет неравномерно распределённый тимпанический звук, который чередуется с участками притупления — тупость в отлогих местах живота (симптом Гангольфа);
- при ректальном исседовании ампула кишки пустая, раздута газом, сфинктер иногда расслаблен (симптом Обуховской больницы);
- перкуторно над раздутой петлёй отмечается высокий тимпанический звук, при более низноком — над соседними участками (симптом Валя).
Огромное знначение имеет пальцевое исследование прямой кишки. Оно производится в положении на боку, в коленно-локтевом положении или на корточках. При ректальном исследовании определяется симптом Обуховской больницы (расширенная ампула прямой кишки) . Также этот метод диагностики позволяет определить каловый завал, инородное тело прямой кишки, опухоли и воспалительные инфильтраты, которые являются причиной непроходимости, а также низко расположенную головку инвагината. При инвагинации и опухолях, распадающихся на вытянутом пальце, часто обнаруживается кровь.[3]
Лабораторные исследования (анализ крови и мочи) в определённой степени свидетельствуют об обезвоживании организма и не являются точным критерием для диагностики непроходимости кишечника.
Лабораторные признаки ОКН:
- кровь в кале;
- выраженный эритроцитоз;
- повышение процентного содержания гемоглобина;
- относительно незначительный лейкоцитоз;
- завышенные показатели гематокрита;
- анемия;
- увеличение СОЭ;
- белок и цилиндры в общем анализе мочи.
Для более точной диагностики необходимо проведение МРТ и рентгенологического исследования с контрастированием (чаще используется барий).[4] Для проведения последнего пациент выпивает контраст с барием, который будет виден при рентгенологическом исследовании во время прохождения по желудочно-кишечному тракту. Его наибольшее скопление будет в месте закупорки кишечника. Данная методика позволяет определить уровень непроходимости кишечника и правильно подобрать тактику оперативного лечения.
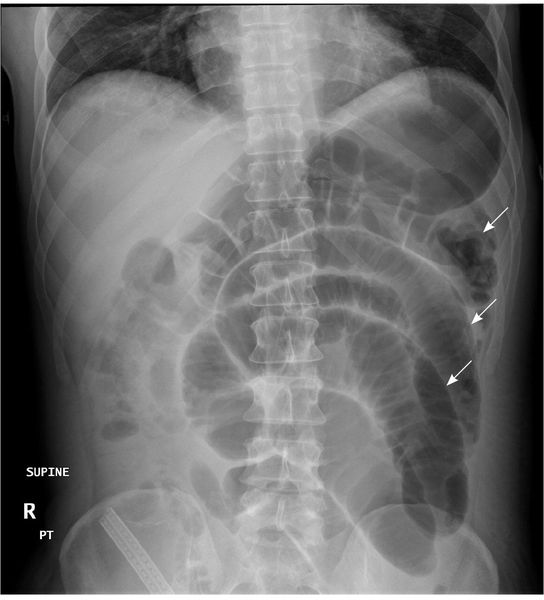
Рентгенологические признаки ОКН:
- чаши Клойбера;
- симптом перистости;
- кишечные аркады.
Новые технические возможности и накопленный опыт позволили широко использовать для диагностики ОКН ультразвуковую аппаратуру. Применение ультразвуковых методов расширяет спектр диагностических возможностей и позволяет поставить правильный диагноз до появления изменений на рентгенограммах.
Сонографические признаки ОКН:[1][2][5][6]
- гиперпневматоз кишечника — на эхограммах газ в кишечнике выглядит как гиперэхогенная полоса с выраженной акустической тенью;
- секвестрация жидкости в просвете кишечника;
- усиление кишечной перистальтики с интенсивным перемешиванием содержимого в просвете кишки по типу броуновского движения или “снежной бури”;
- увеличение высоты крекинговых складок и расстояния между ними — данный симптом обусловлен перерастяжением кишки;
- изменение стенки кишки — сопровождается нарушением лимфо- и гемоциркуляции кишечника с изменением структуры кишки (её утолщение):
○ при утолщении кишки более, чем на 6 мм выраженная неоднородность её структуры и появление ленточных анэхогенных структур свидетельствуют о деструктивных изменениях стенки;
○ утолщение, неоднородность и отсутствие перистальтики свидетельствуют о нарушении гемоциркуляции.[14]
В тех случаях, когда все диагностические возможности, имеющиеся в распоряжении врача, исчерпаны, а диагноз остаётся неясным, не исключается возможность непроходимости кишечника, поэтому оправдана диагностическая лапаротомия. Она тем более обоснована, когда есть очевидная картина острой хирургической патологии, а топическая диагностика (определение локализации) затруднена.[11]
Лечение кишечной непроходимости
Правильная диагностика и тактика врача играют большую роль в лечении кишечной непроходимости. Лечение предполагает:
- своевременность инфузионной терапии;
- выявление причины патологического процесса;
- выбор метода снятия компрессии;
- определение объёма оперативного вмешательства;
- профилактика послеоперационных осложнений и реабилитация пациента.
Задачи и содержание оперативного вмешательства
Декомпрессия кишечника (оперативное устранение его сдавления) разделяется на закрытый и открытым методы.
Закрытый метод заключается во введение 80-100 см назогастрального зонда с множеством боковых отверстий диаметром 0,3-0,4 см — интубация кишечника. Продолжительность дренирования кишечника составляет 2-5 суток.
К открытым методам декомпрессии относятся энтеротомия, еюностомия и колоностомия.
Менее эффективными способами декомпрессии являются:
- интубация кишечника (70-80 см ниже связки Трейца) через микрогастростому;
- концевая илеостома — должна выполняться на расстоянии 25-30 см от слепой кишки;
- подвесная энтеростомия;
- цекостома;
- трансцекальная ретроградная интубация тонкого кишечника;
- противостественный задний проход.
Если имеется толстокишечная непроходимость левых отделов кишечника, то чаще всего выполняют операцию Гартмана. Если же участок окклюзии расположен в прямой кишке, то тактика меняется: проводят экстирпацию прямой кишки и, если хватает длины кишечника, накладывают колоанальный анастомоз.
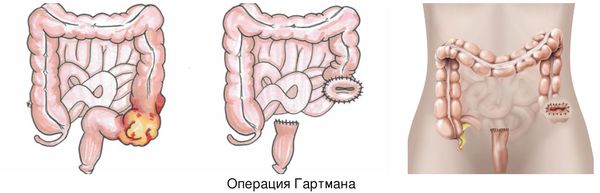
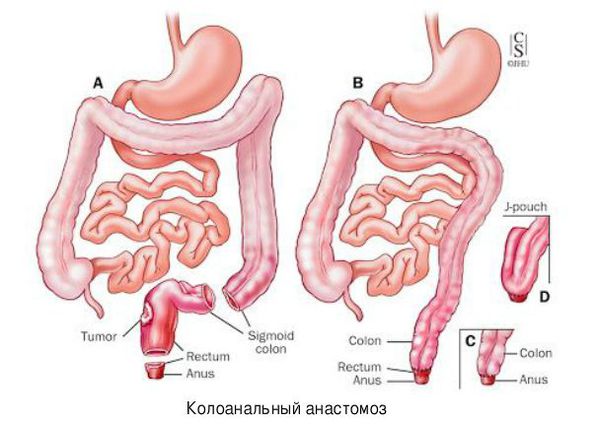
Для коррекции недержания кала проводят пластику анального кольца с помощью большой приводящей мышцы бедра или магнитного жома.
Выполнение оперативного вмешательства у больных с ОКН в поздний срок и в условиях развитого перитонита имеет свои особенности. Они связаны, прежде всего, с необходимостью тщательной санации брюшной полости во время операции.[16]
Большое значение имеет лечение и наблюдение больных в послеоперационном периоде.[3][5] Для этого проводится:
- коррекция гипогидратации — введение полиионных растворов;
- восстановление водно-эликтролитных и колоидно-осматических функций;
- восстановление кислотно-щелочных взаимоотношений.
Важным аспектом при лечение ОКН является инфузионная терапия. Пациенту с ОКН назначаются криталоиды, белковые, гликозированные и коллоидные препараты. Также должна проводится антибиотикотерапия.
При лечении ОКН используются антибиотики широкого спектра действия — цефалоспорины III поколения, фторхинолоны, карбапинемы и метронидазол. Продолжительность антибактериального лечения — 7-9 дней.
Вся тактика послеоперационного лечения должна быть направлена на устранение интоксикации, востановление водно-эликтролитного баланса и поддержание моторики желудочно-кишечного тракта. Пациентам назначаются:
- раствор гидрокарбоната натрия;
- 5% раствор глюкозы;
- раствор Рингера.
При отсутствии сокращения стенок кишечника добавляются производные прозерина или нейромидин. В качестве обезбаливающих мероприятий проводится параумбиликальная блокада (если изначальной причиной была патология поджелудочной железы).[15]
В послеоперационный период обязательным мероприятием является промывание кишечника растворами антисептика через зонд, который остаётся до тех пор, пока не восстановится перистальтика кишечника, начнут отходить газы и уменьшится количество отделяемого по кишечной трубке.
Прогноз. Профилактика
Чем раньше диагностирована кишечная непроходимость и начато лечение, тем благоприятнее исход и прогноз. При неоперабельных опухолях длительность жизни зависит от массивности распространения метастазов и правильно подобранной схемы химиотерапии.
Профилактика кишечной непроходимости основана на удалении опухоли кишечника по всем современным принципам онкологии, профилактике спаечного процесса в брюшной полости после операции, соблюдении правил асептики и антисептики в послеоперационном уходе за больным.
Пациентам разрешается употреблять в пищу:
- ржаной хлеб из муки грубого помола;
- рассыпчатые и полувязкие продукты (гречнивая каша, соевый творог, зелёный горошек);
- нежирные сорта мяса (говядина, кролик, курица, индейка) в отварном или запечённом виде;
- супы, преимущественно из овощей на мясном бульоне;
- простокваша;
- растительные масла.
Запрещенные продукты:
- хлеб из муки и высших сортов;
- слоённое или сдобное тесто;
- жирные сорта мяса (свинина, баранина, мясо гуся и утки);
- шашлык, копчённости;
- консервы;
- варёные в крутую яйца;
- копчённая и жирная рыба;
- животные и кулинарные жиры;
- лук , редис, редька, чеснок, грибы, репа;
- изделия с кремом, шоколад;
- кизил, айва;
- острые и жирные соусы, хрен, перец, горчица;
- алкогольные напитки;
- чёрный кофе, крепкий чай, кисель;
- ограниченное употребление риса.
Также в качестве профилактики нужно проводить диагностику гельминтозов и выявление аскарид. Гельминты снижают иммунитет и могут повлиять на заживление анастамоза, отток желчи и любые отделы желудочно-кишечного тракта. С целью профилактики гельминтозов пациентам назначается “Трихопол” или “Немозол” по 1 таблетке в день в течение двух недель.
Источник