Условно патогенная кишечная микрофлора

Загрузка…
В организме существует множество бактерий, которые находятся с человеком в разных взаимоотношениях. Большую часть микрофлоры (микробиоценоза) представляют микроорганизмы, которые сосуществуют с человеком на основе симбиоза. Иными словами, основная масса микробов получает от человека пользу (в виде постоянной температуры и влажности, питательных веществ, защиты от ультрафиолета и так далее). В то же время эти бактерии сами приносят пользу, синтезируя витамины, расщепляя белки, соперничая с болезнетворными микроорганизмами и выживая их со своей территории. И одновременно с такими полезными бактериями у человека есть «сожители», которые в небольших количествах не приносят существенного вреда, но при определенных условях становящиеся болезнетворными. Такую часть микробов называют условно-патогенной микрофлорой.
Условно-патогенные микроорганизмы (УПМ) желудочно-кишечного тракта борются за свое выживание, поэтому их поколения вырабатывают устойчивость к конкурентной нормальной флоре. Лакто- и бифидобактерии в процессе жизнедеятельности производят вещества, сходные с антибиотиками по своему действию. Кроме того, сам организм, благодаря иммунной системе сдерживает размножение болезнетворных бактерий. Прием алкоголя и табакокурение, не говоря уже о наркомании, нервные стрессы, физические перегрузки, возрастные изменения, физиологическое несовершенство лимфатической системы (у маленьких детей), различные заболевания (в первую очередь – вирусного происхождения) – все это нарушает нормальный баланс микрофлоры в желудочно-кишечном тракте, приводит к гибели полезных микроорганизмов. Природа не терпит пустоты, и на смену погибшим полезным бактериям приходят условно-патогенные. С этого момента начинается развитие дисбиоза и дисбактериоза. Если же бывшие условно-патогенными, а теперь ставшие болезнетворными, бактерии покидают свое привычное место жительства, проникая через тканевые барьеры, то развивается оппортунистическая инфекция.
Состав условно-патогенной микрофлоры
Нормофлора у каждого человека индивидуальна по своему составу. То же самое касается и условно-патогенной микрофлоры, как части нормального биоценоза. Да-да! Несмотря на свою пагубную деятельность, условно-патогенные микроорганизмы нужны нормальной микрофлоре. Бактерии живут по принципу: «Что нас не убивает, то делает сильнее». То есть, постоянно соперничая за место, наши полезные бактерии становятся более выносливыми, вырабатывают «навыки» борьбы с УПМ на генном уровне. То же самое происходит и с остальной иммунной системой. Так что, можно сказать, что даже условно-патогенные микробы нужны нашему организму в качестве своеобразного «тренера» иммунитета.
К условно-патогенным микроорганизмам желудочно-кишечного тракта относится практически все семейство Enterobacteriaceae. Сюда входят клебсиелла пневмония, энтеробактеры (аэрогенес и клоацеа), цитробактер фреунди, протеи. Предельно допустимой нормой для семейства энтеробактерий в ЖКТ является показатель в 1000 микробных единиц. Из семейства стафилококков в кишечнике обитают на постоянной основе негемолитические формы стафилококка, количество которого может достигать в норме 10 000 микроорганизмов на 1 гкала. Гемолитических форм, то есть растворяющих эритроциты, в кишечнике в норме быть не должно вообще. Из УПМ очень большое количество бактероидов (фрагилис, например), можно встретить в толстом отделе кишечника. Эти бактерии принимают участие в жировом (липидном) обмене. Но их количество не должно выходить за пределы 109 колониеобразующих единиц, то есть отдельных особей, в1 г кала. В кишечнике можно также встретить небольшое количество стрептококков, которые помимо антагонистических (враждебных) свойств несут также и полезную нагрузку в нашем организме – они стимулируют выработку иммуноглобулинов, а также активно подавляют патогенных бактерий типа сальмонелл, шигелл.
Среди представителей нормофлоры также есть микроорганизмы, способные вызывать дисфункции кишечника. То есть, собственно эти бактерии относят к условно-патогенным, но тем не менее, их полезные свойства преобладают над патогенными. Такими бактериями являются энтерококки фекалис и фециум.

Грибы рода Кандида, которые в больших количествах населяют окружающую нас среду, естественно прижились и в ЖКТ. Здесь допускается до 1000 КОЕ в 1 г кала (колониеобразующих единиц). К сожалению, поскольку эти грибы приспособлены не только к нашей внутренней, но и к внешней среде, они обладают большим заражающим потенциалом, и наряду со стафилококками способны нанести существенный вред детскому организму.
Из представителей условно-патогенной микрофлоры желудочно-кишечного тракта есть и такие, которые весьма редко, но все же могут вызывать заболевания. К таким можно отнести вейлонелл и фузобактерий. Их локализация, преимущественно, ограничена ротовой полостью. Но при попадании в кишечник, по данным некоторых ученых, они могут вызывать разного рода воспаления. Сведения о роли этих микробов в возникновении заболеваний ЖКТ весьма разрозненные и поэтому врачи, в лабораторных исследованиях причин дисбактериозов, особого внимания на них не обращают.
В отличие от вейлонелл и фузобактерий, хеликобактер пилори изучен довольно неплохо. Ему было отведено большое внимание в последнее время в связи с тем, что средой обитания он избрал желудок. Гастриты, язвенная болезнь желудка инфекционной природы в первую очередь связывается именно с хеликобактером. Лечение и приведение концентрации этого микроба к норме – довольно сложный процесс. Основная сложность терапии – высокая устойчивость хеликобактера к антимикробным препаратам. Еще бы – ведь он обитает в среде с повышенной кислотностью и через него проходят все лекарственные препараты. Какие должны быть защитные механизмы у бактерии, чтобы не только выживать, но и прекрасно себя чувствовать в подобных условиях!
Для того чтобы сдерживать патогенные свойства УПМ организму необходима помощь. Человек должен понимать, что его здоровье – в его же руках. Какими бы замечательными антагонистическими свойствами ни обладали наши эшерихии, бифидобактерии и лактобактерии, им нужна наша помощь, которая заключается в разумном подходе к образу жизни, и в первую очередь – к питанию.
Источник
- Авторы
- Файлы
Ильина Н.А. Карпеева Е.А. Гусева И.Т.
Возбудителями острых бактериальных диарей могут являться различные разновидности условно-патогенной микрофлоры: кишечная палочка, стафилококки, протей и другие. На них падает значительная доля пищевых отравлений и заболеваний как у взрослых, так и у детей, особенно в раннем периоде жизни [6].
Установление причинной роли кишечных палочек в возникновении острых кишечных заболеваний довольно затруднительно, поскольку эти микроорганизмы широко распространены в природе, постоянно присутствуют в кишечнике здоровых людей [9] и животных, очень устойчивы к различным физико-химическим факторам и способны развиваться на самых разнообразных средах, в том числе и на пищевых продуктах. Кишечные палочки являются по существу комменсалом человека и важным антагонистическим фактором для гнилостных микроорганизмов, ограничивающим их развитие в кишечнике. Характерно, что по количеству микробов различные отделы желудочно-кишечного тракта здорового человека резко различаются. Количество микроорганизмов возрастает по направлению от желудка к толстому отделу кишечника. При нормальном функционировании желудка микрофлора в нем почти полностью отсутствует. Желудочный сок обладает чрезвычайно выраженными бактерицидными свойствами. В толстом отделе кишечника содержится колоссальное количество микробов. В составе микрофлоры кишечника взрослых людей обнаружено более 260 видов микроорганизмов. Основную массу (96 – 99 %) составляют анаэробные бактерии (бифидобактерии, бактероиды). На факультативно-анаэробную микрофлору, к которой относятся кишечная палочка, лактобациллы, энтерококки, приходится около 1 – 4 % всей кишечной микрофлоры. Менее 0,01 – 0,001 % составляет так называемая остаточная микрофлора [6]. Кишечная палочка играет, безусловно, положительную роль в процессе пищеварения, витаминном балансе, а также в создании местного, кишечного, иммунитета. Большое значение имеет она и в построении общего иммунитета, предполагающего выработку специфических и неспецифических антител. Однако при известных обстоятельствах этот вид микроорганизма способен вызвать различные патологические состояния: колиты, энтериты, циститы, холециститы, сепсис. Иными словами, существует возможность превращения симбиозов нормально биологических в симбиозы патологические. Условно-патогенные микроорганизмы начинают играть роль паразита в том случае, если после окончания заболевания у макроорганизма не установятся с ним вновь симбиотические взаимоотношения [8].
Кишечная палочка (Escherichia coli) впервые была выделена из испражнений человека Т. Эшерихом в 1885 году [3]. Заболевания, вызываемые кишечной палочкой, называют коли-инфекциями, или эшерихиозами [6]. Кишечные инфекции, занимающие ведущее положение в структуре эшерихиозов, связаны с четырьмя различными группами, Е. coli-энтеротоксигенными (ЭТКП), энтероинвазивными (ЭИКП), энтеропатогенными (ЭПКП) и энтерогеморрагическими (ЭГКП) кишечными палочками. Штаммы этих групп различаются прежде всего по факторам патогенности, а также по клиническим проявлениям заболеваний, возбудителями которых они являются.
Энтеротоксигенные штаммы Е. coli вызывают диарею с выраженным болевым синдромом за счет воздействия на ганглиозидные рецепторы энтероцитов продуцируемых ими термолабильного и термостабилыюго энтеротоксинов, что приводит к активизации аденилатциклазиой системы, внутриклеточному накоплению цАМФ и, как следствие, секреции жидкости и электролитов в просвет кишечника [4].
Энтероинвазивные E. coli. обладают способностью к проникновению, инвазии, в слизистую оболочку кишечника и ведут себя в патогенетическом отношении как возбудители дизентерии [6]. Наиболее часто при этом заболевании выделяются О -124 [2], О-136 и О-144 серотипы кишечных палочек [5].
Энтеропатогенные эшерихии, группируемые в 2 класса на основе характера взаимодействия с клеточными культурами НЕр-2 и HeLa, колонизируют эпителий слизистой оболочки тонкой кишки, вызывая возникновение эрозий на его поверхности. Наличие у микроорганизмов плазмидокодируемого О-полисахарида с молекулярной массой 54 мДа способствует антифагоцитарной устойчивости возбудителей и развитию бактериемии.
Патогенез диареи, вызванной энтерогеморрагическими E. coli, связан с синтезом изолятами этой группы двух типов веротоксина, один из которых (SLT-1) имеет структурное и антигенное сродство с токсином S. dysenteriae
серовара 1.
В настоящее время в самостоятельную группу выделяют так называемые энтероадгезивные или аутоагглютинирующие штаммы Е. coli, однако их роль в развитии инфекций ЖКТ выяснена не до конца.
Штаммы патогенных эшерихии различаются также по антигенной структуре [4]. Они имеют три антигена:
- О-антиген (соматический) – термостабильный, не разрушается при длительном кипячении и автоклавировании при температуре
120 °С.
- К-антиген – комплекс поверхностно расположенных антигенов, среди которых различают термолабильные (L,В,Vi) и термостабильные (А, М) антигены.
- Н-антиген – жгутиковый термолабильный антиген.
Диагностическое значение имеют все три комплекса антигенов. К настоящему времени патогенные формы кишечных палочек подразделяются на 149 разновидностей по О-антигену, на 94 серологическую разновидность по К-антигену и на 56 серологических разновидностей по Н-антигену [5].
Болезнь, вызываемая ЭПКП, ЭИКП и ЭТКП, клинически проявляется в основном одинаково, варьируя от умеренной диареи до тяжелого холероподобного состояния. Некоторые данные позволяют предположить, что болезнь, вызванная штаммами ЭТКП, вырабатывающими только термостабильный энтеротоксин, протекает быстрее, чем вызванная теми штаммами ЭТКП, которые вырабатывают оба энтеротоксина – термостабильный и термолабильный [6].
Инкубационный период длится от 3 до 6 дней (чаще 4-5 дней) [2]. Начало болезни чаще всего острое. Обычно заболевание начинается с болей в животе, поноса, рвоты и повышения температуры [7], протекая в форме энтерита. Энтерит может быть легкий, среднетяжелый и тяжелый. Стул бывает 3 – 5 раз, иногда до 15 раз в сутки. Испражнения жидкие, пенистые, зловонные. Выздоровление наступает через 5 – 7 дней. Относительно часто бывают рецидивы. В разгар заболевания наблюдаются небольшое повышение СОЭ, умеренный лейкоцитоз со сдвигом влево, моноцитоз, иногда повышение гематокрита [6]. В легких случаях явления токсикоза выражены слабо, температура повышается только до субфебрильной [2]. Среднетяжелые и особенно тяжелые формы сопровождаются повторной рвотой, упорными поносами и повышением температуры до 38 – 39 °С. В результате резкого обезвоживания (IV степень, потеря жидкости, составляющая 10 % массы тела) может наступить гиповолемический шок.
В диагностике эшерихиоза решающее значение приобретает высев возбудителя. Пробы (испражнения для выделения копрокультуры) от больного следует брать с 1 дня заболевания до принятия им антибиотиков или других химиотерапевтических препаратов, которые снижают возможность выделения возбудителя. Испражнения больных собирают в индивидуальное чистое подкладное судно или горшок (у грудных детей – с пеленок). Сбор материала можно производить, не дожидаясь дефекации, с помощью ректальных ватных или ватно-марлевых тампонов (укрепленных на деревянной палочке или проволочной петле), стеклянной ректальной трубки (длина трубки 15 – 20 см диаметр для детей 5 мм, для взрослых 10 мм). Ректальный тампон или трубку вводят в прямую кишку детям на 8-10 см, взрослым – на 10 – 15 см, укладывая больных на левый бок с полусогнутыми коленями [6].
Профилактические мероприятия сводятся к соблюдению санитарногигиенического режима и правил личной гигиены. Специфическую профилактику не проводят. Для лечения используют левомицетин, неомицин и другие антибиотики. При хронической инфекции применяют бактериофаги и аутовакцину. При кишечном дисбактериозе используют колибактерии, приготовленный из живой культуры штамма кишечной палочки М17 [1].
СПИСОК ЛИТЕРАТУРЫ:
- Бакулина Н.А., Краева Э.Л. Микробиология / Н.А. Бакулина [и др.] – М.: Медицина, – 1976. – С. 424.
- Воробьёв А.И. Справочник практического врача / А.И.Воробьёв. – М.: Баян, – 1992. – С. 608.
- Генкель П.А. Микробиология с основами вирусологии: учебное пособие для студентов. биол. фак. пед. ин – тов / П.А. Генкель – М.: Просвещение, – 1974. – С. 271.
- Карпищенко А.И. Медицинские лабораторные диагностики. Справочник / А.И. Карпищенко. – Санкт-Петербург: Интермедика, – 2002. – С. 600.
- Лабинская А.С. Микробиология с техникой микробиологических исследований. / А.С.Лабинская – М.: Медицина, – 1978. – С. 394.
- Пархоменко Ю.Г., Емельяненко И.Н. / Ю.Г. Пархоменко [и др.] // Мед. Сестра. – 1988. – № 10. – С.33-37.
- Прозоркина Н.В., Рубашкина Л.А Основы микробиологии, вирусологии и иммунологии: учебное пособие для средних специальных медицинских учебных заведений / Н.В. Прозоркина [и др.] – Ростов-на-Дону: Феникс, – 2006. – С. 384.
- Crump J.A., Mendoza C.E., Priest J.W., Glass R.I., Monroe S.S., Dauphin L.A., Bibb W.F., Lopez M.B., Alvarez M., Mintz E.D., Luby S.P. Comparing serologic response against enteric pathogens with reported diarrhea to assess the impact of improved household drinking water quality./ Crump J.A. [et al] // Am J Trop Med Hyg. – 2007. – V.77. – P. 136-141.
- Walker W.A. Роль микрофлоры в развитии защитных функций кишечника / W.A. Walker // Педиатрия. – 2005. – №1. – С.85-91.
Библиографическая ссылка
Ильина Н.А., Карпеева Е.А., Гусева И.Т. E. COLI КАК УСЛОВНО-ПАТОГЕННЫЕ БАКТЕРИИ КИШЕЧНИКА ЧЕЛОВЕКА // Современные наукоемкие технологии. – 2008. – № 9. – С. 60-62;
URL: https://top-technologies.ru/ru/article/view?id=24205 (дата обращения: 20.04.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
По телевизору часто можно увидеть рекламу о всевозможных средствах против такого страшного недуга, как дисбактериоз. Однако в международной классификации болезней такого диагноза не существует. Но кто из нас не сталкивался с вздутием живота, метеоризмом или дискомфортом после еды? Как же так получилось что симптомы есть, а болезни нет?
Рассмотрим подробнее, что представляет собой дисбактериоз кишечника, симптомы и причины этого патологического состояния, а также нужно ли его лечить или оно проходит самостоятельно.
Что такое микрофлора кишечника и зачем она нужна
Самое большое количество микроорганизмов находится в кишечнике. Это различные лакто- и бифидобактерии, кишечные палочки, дрожжи и энтерококки. Некоторые из них являются полезными для организма, а некоторые – условно патогенными, то есть способными при определенных обстоятельствах привести к заболеванию.
Но пока баланс между ними сохраняется, организм человека от своих носителей получает ряд полезных функций. Это укрепление иммунной системы, уничтожение токсинов и канцерогенов, обеспечение клеток дополнительной энергией, выработка некоторых витаминов.
Лакто- и бифидобактерии относятся к полезным микроорганизмам. Их цель – борьба с патогенными микробами и сдерживание роста их численности.
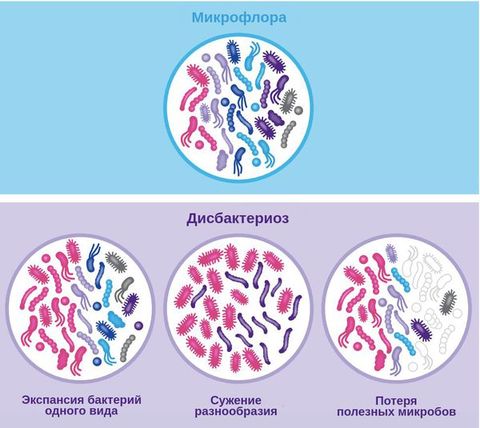
Но иногда в кишечнике возникает дисбаланс, который связан с уменьшением количества «хороших» бактерий и соответственно росту патогенной микрофлоры. Это состояние и принято называть дисбактериозом. Оно возникает в результате других патологических изменений в организме. Таким образом, дисбактериоз – это комплекс симптомов, которые сигнализируют, что в организме возникли проблемы.
Чем опасна патогенная микрофлора

Баланс в кишечнике является стимулятором иммунной системы. При дисбактериозе иммунитет угнетается, что приводит к частым простудным заболеваниям, а также к обострению хронических патологий.
Длительное господство патогенных микроорганизмов в кишечнике может приводить к воспалительным процессам слизистой оболочки. Это увеличивает риск развития различных патологических новообразований.
Микробный дисбаланс также способен приводить к неполному усвоению полезных веществ из продуктов питания. Недостаток микроэлементов и витаминов приводит к анемии, авитаминозу и другим дефицитным состояниям.
Нередко проблемы с кишечником провоцируют кожные заболевания, Например, угревая сыпь в зрелом возрасте является частым спутником дисбактериоза.
Поэтому, несмотря на то, что этот синдром не является болезнью, обращение к врачу и лечение все же необходимо.
Основные причины дисбактериоза
Привести к патологическому состоянию кишечника могут самые разные факторы. Но самой главной причиной является прием антибиотиков. Антибактериальные препараты, даже при правильном подборе дозы, действуют негативно на положительные микроорганизмы. Поэтому совместно с такими лекарствами всегда нужно принимать препараты, которые направлены на защиту микрофлоры кишечника.
К другим причинам врачи относят:
- заболевания ЖКТ (синдром раздраженного кишечника, колит, кишечные инфекции);
- паразитарное заражение;
- иммунодефицитные состояния (после химиотерапии, ВИЧ);
- пороки развития системы пищеварения.
Микрофлора кишечника очень чувствительна, и привести к дисбалансу могут самые разные причины. Это также может быть перемена климата, неправильное питание, жесткие диеты, частые стрессы, еда на ходу.
Как проявляется патология

Признаки дисбактериоза зависят от индивидуальных особенностей организма. Их можно разделить на местные и общие.
Местные
- метеоризм;
- дискомфорт в животе;
- бледность кожи;
- запоры;
- отеки;
- вздутие живота.
Общие
- интоксикация;
- анемия;
- обезвоживание;
- снижение массы тела;
- нарушение обмена веществ.
Если возник дисбактериоз, симптомы у взрослых могут проявляться в снижении работоспособности, ухудшении общего самочувствия, а также пищевой аллергии на некоторые продукты.
Формы и стадии дисбактериоза
Это болезненное состояние развивается поэтапно, поэтому симптоматика на начальных стадиях либо отсутствует, либо незначительная.
- I стадия
Характеризуется незначительным снижением количества эшерихий (кишечная палочка). Они борются с гнилостными микроорганизмами, а также участвуют в водно-солевом и липидном обмене. Количество бифидо- и лактобактерий остается в норме.
- II стадия
Количество кишечных палочек уменьшается. В результате начинается рост патогенной флоры. Возникает дефицит лакто- и бифидобактерий.
- III стадия
Количество полезных бактерий значительно снижается. Возникает дисбаланс. Патогенные микроорганизмы начинают оказывать негативное влияние на работу ЖКТ.
- IV стадия
Полностью отсутствуют лакто- и/или бифидобактерии. Патогенная микрофлора приводит к деструктивным процессам в кишечнике.
Дисбактериоз может развиваться как в тонкой, так и в толстой кишке. Такое патологическое состояние может возникать не только в кишечнике. Существует еще вагинальный дисбактериоз, который возникает во влагалище женщины. Привести к нему могут гормональные изменения, злоупотребление местными антисептическими средствами, прием антибиотиков и иммуномодуляторов.
Прием у врача и диагностика

При возникновении неприятных симптомов со стороны кишечника, а также при общем плохом самочувствии нужно обратиться на прием к гастроэнтерологу. Если нарушение микрофлоры возникло в результате инфекционного заболевания, то рекомендуется консультация врача-инфекциониста.
Предварительное обследование и лабораторная диагностика позволит определить истинную причину, которая привела к патологическому изменению микрофлоры.
Важно! Дисбактериоз имеет общие симптомы с другими нарушениями ЖКТ, поэтому только по симптомам трудно правильно поставить диагноз.
Для этого нужно пройти следующие исследования:
- УЗИ органов брюшной полости.
- Сдать копрограмму и биохимический анализ кала.
- Общие анализы крови и мочи.
- ГХ/МС (газовая хроматография) – определение количества водорода в выдыхаемом воздухе.
При подозрении на наличие вагиноза нужно обратиться к гинекологу. Помимо осмотра врач назначит вагинальный бакпосев.
Как лечить дисбактериоз кишечника
Терапия подбирается индивидуально, исходя из результатов анализов. Общая схема включает в себя:
- Уменьшение избыточного количества патогенных микроорганизмов.
- Восстановление полезной микрофлоры.
- Улучшение работы кишечника.
Все препараты обязательно назначаются с учетом анализов, иначе лечение будет неэффективным.
Если было обнаружено большое количество условно-патогенных бактерий, проводится лечение при помощи бактериофагов и кишечных антисептиков. Эти препараты быстро и щадяще справляются с избыточным ростом бактерий, тем самым освобождая место для «заселения» положительных микроорганизмов. Прием таких лекарственных средств длится не менее недели. Только после этого проводится курс препаратами с нужными лакто- или бифидобактериями, которых не хватает. Для этого используются пробиотики (эубиотики). Их нужно принимать не менее 3 недель.
Также в терапию может входить прием пребиотиков. Эти средства направлены на усиление роста собственной полезной микрофлоры Они улучшают процессы пищеварения, укрепляют иммунитет, способствуют снижению образования газов в кишечнике.
Также эффективно использование эубиотиков.
При выявлении гельминтов проводится антипаразитарная терапия.
Антибактериальные средства
Антибиотики при лечении дисбактериоза должны подбираться врачом и только в исключительных случаях. Например, их прием оправдан при стремительном росте патогенной флоры, а также если выявлены серьезные нарушения процессов всасывания и переваривания пищи.
В других случаях прием антибактериальных препаратов приведет к ухудшению состояния микрофлоры.
Иммуномодуляторы
Во время микробного дисбаланса происходит угнетение иммунной системы, поэтому на завершающей стадии лечения врач может рекомендовать прием такие препараты для повышения местного иммунитета.
Самостоятельное их назначение и прием запрещены. Правильное применение иммуномодуляторов благотворно влияет на результат лечения. Помогает уменьшить риск рецидива патологии.
Восстановление микрофлоры при помощи питания
Важным этапом восстановления баланса в кишечнике является соблюдение принципов правильного питания.
Пища должна быть богата пищевыми волокнами и клетчаткой. Это каши, ржаной хлеб. После консультации с врачом можно включить в рацион БАДы с пищевыми волокнами.
Полезны будут все кисломолочные продукты, которые обогащены полезными пробиотиками. Фрукты и овощи должны быть свежими.
Питаться следует часто, но небольшими порциями. Исключить все продукты, которые могут привести к метеоризму. Это бобовые, газированные напитки, сладости.
Следует избегать длинных перерывов между приемами пищи. Исключены все диеты. На время лечения лучше воздержаться от «сухомятки» и перекусов на бегу.
К списку запрещенных продуктов относятся:
- жирные бульоны;
- колбасы, сосиски;
- макаронные изделия;
- алкоголь;
- кофе;
- грибы;
- выпечка;
- консервация, маринады.
Пить следует спустя 1-2 часа после приема пищи. Такая диета рекомендуется в течение месяца после лечения.
Народная терапия дисбактериоза
Также улучшить состояние кишечника поможет фитотерапия. Некоторые виды трав помогают мягко справиться с нарушениями стула, улучшить перистальтику кишечника, обладают успокаивающим и противовоспалительным действием.
Часто дисбактериоз возникает из-за частых стрессов и эмоциональных нагрузок. Настои ромашки, валерианы или мяты помогает снять напряжение, не оказывая на ЖКТ негативного влияния.
Также для устранения дискомфорта в животе хорошо себя зарекомендовали следующие фитосборы:
- укроп, эвкалипт и мята способствуют уменьшению вздутия и газообразования;
- семена льна, подорожник, одуванчик помогают справиться с запором;
- мелисса, зверобой окажут антисептическое действие и уменьшат болевые ощущения;
- корень дуба, зверобой и черемуха рекомендуют применять для закрепления стула.
Принимать нужно только свежий отвар. Для этого 1-2 ст. ложки заваривают кипятком, дают настояться. Лучше это делать в небольшом термосе. Напиток нужно употребить в течение дня в равных пропорциях.
Профилактика

Задумываться о формировании нормальной микрофлоры нужно сразу же после рождения ребенка. Грудное вскармливание способствует обогащению микрофлоры кишечника полезными микроорганизмами, а также укрепляет местный иммунитет. Впоследствии кишечник становится менее восприимчивым к неблагоприятным факторам.
Для поддержания микробного баланса в организме нужно придерживаться здорового образа жизни. Стараться не злоупотреблять фастфудом, а также алкоголем. Стройность тела поддерживайте физической активностью, а не диетами и голоданием.
Обогащайте свой рацион кисломолочными продуктами. Не забывайте про каши (овсянка, перловка). Они содержат полезные микроэлементы для ЖКТ.
Своевременно пролечивать все заболевания, так как дисбактериоз часто возникает как следствие других болезней. Не игнорировать малейшие негативные изменения в самочувствии. Женщинам рекомендуется посещать гинеколога ежегодно.
Также соблюдайте общие правила:
- Постарайтесь правильно организовать рабочий график. Отдых – это неотъемлемая часть хорошего самочувствия.
- Избегайте стрессов, укрепляйте нервную систему при помощи спорта, витаминов.
- Не занимайтесь самолечением. Антибиотики должен назначать только врач, при наличии показаний. Если вам назначен курс антибактериальных средств, то обязательно после него пропейте курс пробиотиков.
Источник