Вирусная кишечная инфекция с высыпаниями на коже
При язвенном колите и болезни Крона поражается не только желудочно-кишечный тракт. То же воспаление, которое вызывает заболевание в кишечнике, проявляется по всему телу, включая кожу.
Согласно исследованиям, до 15 % людей с воспалительными заболеваниями кишечника также имеют кожные заболевания. Основной метод защиты от этих проблем с кожей – контролировать язвенный колит с помощью диеты и применения лекарств по назначению проктолога.
Рассмотрим кожные заболевания, которые наиболее часто развиваются при ВЗК.
Узловатая эритема
Узловатая эритема – это сыпь, состоящая из болезненных выпуклостей – узлов, бугров или шишек. Образуется вследствие воспалительного поражения сосудов. Это наиболее распространенная проблема кожи, связанная с воспалительным заболеванием кишечника (ВЗК) вызванная реакцией иммунной системы на кишечные бактерии.
![]() Узловатая эритема
Узловатая эритема
В период обострения язвенного колита на нижних конечностях (чаще голенях) появляются красноватые комочки, которые иногда выглядят как синяки.
Варианты лечения включают:
- обезболивающие НПВП (Ибупрофен, Напроксен внутрь);
- стероиды (например, Метипред внутрь или преднизолон в виде инъекций);
- противоаллергические средства;
- местные аппликации (например, с димексидом, ихтиолом или с димексидом и гепарином);
- местное применение мазей с ГКС (Белогент, Белодерм, Акридерм);
- холодные компрессы и поднятие ног для уменьшения отека и облегчения боли.
Симптомы обычно проходят в течение шести недель, но могут вернуться при обострении основного заболевания.
Гангренозная пиодермия
Это следующая по распространенности проблема кожи у людей с ВЗК и самая серьезная. Относится к нейтрофильным дерматозам, развивается по невыясненной причине, но ассоциируется в первую очередь с язвенным колитом и болезнью Крона. Развитие гангренозной пиодермии не связано с периодом обострения ВЗК.
![]() Гангренозная пиодермия
Гангренозная пиодермия
Начинается с небольшой красной шишки (пустула или пузырек), обычно на ногах (локализация 70%) и животе, которая течение нескольких часов или дней перерастает в большую открытую болезненную язву с синей или фиолетовой каймой. Бугорков или волдырей и соответственно язв может быть несколько. Содержимое язвы сукровичное, при присоединении вторичной бактериальной инфекции – гнойное. Это классическая форма гангренозной пиодермии.
Редкая перистомальная форма ГП развивается у больных с ЯК или БК после илеостомии или колостомии вследствие раздражения кожи каловыми массами при несоблюдении правил гигиены за стомой или аллергической реакции на материалы повязок.
Общее самочувствие человека практически не страдает, язвы могут не изменяться в течение нескольких недель, но могут и объединяться, расширяться. При этом на периферических участках развивается частичная эпителизация с образованием атрофических рубцов, часто пигментированных.
Лечение гангренозной пиодермии обязательно сочетается с терапией основного заболевания и включает:
- применение ГКС (например, преднизолон 2 мг на кг массы тела в сутки);
- применение моноклональных ингибиторов фактора некроза опухоли (например, Инфликсимаб);
- прием иммунодепрессантов (циклоспорин, метотрексат, азатиоприн);
- местную терапию (особенно положительна при моноочаговой ГП), выбор средств различен, могут быть аппликации на язвы или внутриочаговое введение ГКС, циклоспорина, препаратов такролимуса.
Афтозный стоматит
При афтозном стоматите образуются язвы, на слизистой оболочке рта или на языке. Чаще всего развиваются непосредственно перед обострением и в период обострения ВЗК, но могут быть и следствием побочного эффекта лекарств от ЯК или болезни Крона. Беспокоят жжение, парестезия, болезненость во рту, которые усиливаются во время еды, особенно кислой, горячей и острой.
![]() Афтозный стоматит
Афтозный стоматит
У людей с язвенным колитом язвы часто бывают больше сантиметра в диаметре и держатся более 2 недель.
Лечение афтозного стоматита местное и включает:
- обезболивание с помощью спрея Лидокаин 10%;
- полоскание полости рта (Хлоргексидин, Мирамистин, Фурацилин);
- аппликации, Метрогил дента, Холисал, токоферола ацетат 30% масляный раствор после снятия воспаления для эпителизации ран.
Псориаз
Псориаз – неинфекционное кожное заболевание, вызванное проблемами с иммунной системой, характеризующееся появлением красных пятен или бляшек, покрытых скоплением омертвевших клеток.
![]() Псориаз
Псориаз
Результаты проведенных исследований показали, что существуют некоторые генетические связи между генами, вызывающими ВЗК, и теми, которые вызывают псориаз. Например, у 10% людей с язвенным колитом обнаружены родственники первой линии с псориазом, что более чем в три раза больше по-сравнению с обычными (3%). Для полного понимания этих связей необходимы дополнительные эксперименты.
Псориазом страдают многие с язвенным колитом или другими ВЗК, то есть он может быть не только самостоятельным иммуноопосредованным заболеванием, но и проявлением воспаления кишечника.
Для лечения псориаза вначале назначают местное применение мазей, растворов (гормональных – Дайвобет, дипросалик, гомеопатических – Псориатен, метаболитов витамина D3 – Дайвонекс). Затем простое ультрафиолетовое облучение кожи (фототерапия или УФ-Б) или с применением фотосенсибилизаторов (фотохимиотерапия или УФ-А) и только после этого системные препараты.
В качестве новых препаратов используют моноклональные антитела, например – адалимумаб, который назначается как при псориазе, так и при ВЗК.
Синдром Свита
Это еще одно редкое кожное осложнение, связанное с язвенным колитом. Относится к нейтрофильным дерматозам, развивается остро, сопровождается лихорадкой и сыпью, состоящей из множества нежных красных или голубовато-красных папул, пятен. Обычно они развиваются на руках, ногах, лице или шее. Форма бляшек неправильная, но контуры четкие, на ощупь они плотные, болезненные при надавливании. Иногда кожные симптомы также сопровождаются артритом и воспалением глаз.
![]() Синдром Свита
Синдром Свита
Синдром Свита обычно лечится кортикостероидами, поскольку отмечается быстрое улучшение состояния с началом их приема. Чаще всего назначают преднизолон 40-60 мг в день с постепенным уменьшением дозы в течение 2-3 недель.
Вегетирующая пиодермия
Это редкое заболевание, которым страдают люди с язвенным колитом. Исследователи считают, что, как и многие проблемы с кожей, связанные с ВЗК, она вызвана проблемами с иммунной системой (снижение имунитета и фагоцитоза).
Вегетирующая пиодермия приводит к появлению волдырей или пятен в паху или под мышками, которые темнеют по мере заживления.
Стандартного лечения не существует, но ключевым моментом является лечение самого ВЗК.
Витилиго
Витилиго – это заболевание кожи, при котором в отдельных участках разрушается пигмент меланин. Витилиго приводит к образованию белых пятен в любом месте тела.
![]() Витилиго
Витилиго
Ученые считают, что витилиго вызвано иммунным расстройством. Примерно 20% людей с этой патологией также имеют другое иммунное расстройство, такое как язвенный колит.
Эффективных методов лечения витилиго не разработано. Применяют антиоксиданты, иммуномодуляторы, дозированное облучение ультрафиолетом (лазер, узкополосный УФ, ПУВА). Они позволяют только незначительно уменьшить косметический дефект и предположительно предупредить появление новых очагов, белые пятна (депигментация) сохраняется в течение жизни.
Лейкоцитокластический васкулит
Лейкоцитокластический васкулит (гиперчувствительный васкулит) возникает, когда мелкие кровеносные сосуды под кожей воспаляются и отмирают. Воспалительная реакция приводит к развитию пурпурных пятен на коже ног или лодыжек, называемых пурпурой. Очаги, как правило, небольшие с умеренной болезненностью и зудом, но если развиваются пузыри – боль усиливается.
![]() Васкулит
Васкулит
Это состояние развивается при обострении язвенного колита, в стадии ремиссии ВЗК – проходит. В дополнение к препаратам для лечения воспаления кишечника, назначают антигистаминные средства для уменьшения зуда и обезболивающие препараты.
Крапивница
Крапивница – кожный дерматит – характеризуется появлением сильно зудящих волдырей красного цвета в любой части тела. Хроническая крапивница у страдающих ВЗК развивается в результате аллергической реакции на лекарственные препараты.
![]() Крапивница
Крапивница
Смена препаратов и антигистаминные средства приносят хорошие результаты. В тяжелых не реагирующих на противоаллергические средства случаях применяют иммунодепрессанты, ГКС, моноклональные антитела против иммуноглобулина Е (Омализумаб).
Профилактика заболеваний кожи при ВЗК
Чаще всего проблемы с кожей развиваются в период обострения язвенного колита или болезни Крона. Чтобы предупредить их развитие, рекомендуется:
- Обращение к проктологу в период обострения ВЗК. Это необходимо, чтобы назначить препараты для купирования и предупреждения осложнений, в том числе с кожей;
- Прием кортикостероидов для уменьшения воспаления (только по назначению);
- Сбалансированная диета с достаточным содержанием БЖУ, витаминов и микроэлементов;
- Поддержание пораженной кожи в чистоте для снижения риска вторичного бактериального заражения;
- Покрытие пораженного участка стерильными бинтами или дышащими стерильными повязками;
- Прием безрецептурных обезболивающих средств.
В целом, при соблюдении рекомендаций проктолога по поводу основного заболевания (диета+медикаменты+здоровый образ жизни) поражения кожи можно предупредить и быстро вылечить.
При развитии поражений кожи, схожих с описанными выше заболеваниями (но список не полный, это наиболее распространенные) у человека без диагностированного ВЗК, рекомендуется консультация проктолога и обследование, поскольку они могут быть признаками и проявлениями воспалительного аутоиммунного процесса в кишечнике.
Источник
Энтеровирусной инфекцией у детей принято называть не конкретное состояние, а целую группу инфекционных заболеваний, вызванных каким-либо возбудителем из семейства энтеровирусов. Поскольку современная медицина выделяет несколько видов представителей этого семейства, энтервирусная инфекция у детей может появляться не один раз. Эта же особенность делает невозможной разработку вакцины, которая обеспечила бы желаемую защиту детскому организму.
Стоит отметить, что данному заболеванию не подвержены дети грудничкового возраста, поскольку они защищены материнским иммунитетом. Чаще всего от данной инфекции страдают дети в возрасте от трёх до десяти лет.
Если Вы задаётесь вопросом о том, как лечить энтеровирусную инфекцию у детей, обращайтесь в многопрофильную клинику ЦЭЛТ! У нас работают опытные педиатры, которые помогут Вашему малышу справиться с болезнью и исключить любые осложнения. Основные симптомы и лечение энтеровирусной инфекции у детей будут рассмотрены ниже в данной статье. Не забывайте: данная информация предоставляется с целью ознакомления – лечение должно быть назначено специалистом, который подберёт его индивидуально после проведения диагностики!
Как происходит заражение?
Энтеровирусная инфекция имеет сезонный характер. Её пик, как правило, приходится на лето и осень. Источником является больной или же носитель вируса. У детей, которые являются носителями энтеровирусной инфекции, симптомы инфицирования отсутствуют, но, тем не менее, вирусы в кишечнике имеются, и наружу они выделяются вместе с калом. Носителями являются дети, которые клинически выздоровели или не заболели вовсе, несмотря на заражение энтеровирусом. Это возможно, если детский организм имеет сильный иммунитет. Вирус может жить в кишечнике до пяти месяцев.
Энтеровирусы способны долго жить в почве и воде. Более того: они могут выживать в течение нескольких лет в замороженном состоянии, не боятся воздействия дезинфицирующих веществ, но гибнут при воздействии высоких температур, от +45°C.
Механизм передачи энтеровирусных инфекций у детей может быть:
- воздушно-капельным: с каплями слюны при чихании или кашле;
- алиментарным: при низком уровне личной гигиены;
- водным: при потреблении сырой воды;
- бытовым: через игрушки, столовые приборы, дверные ручки.
Симптоматика
Симптоматика энтеровирусной инфекции у детей многообразна, что объясняется поражением слизистых оболочек различной локализации (верхние дыхательные пути, пищеварительный тракт, центральная нервная система).
Частым проявлением энтеровирусной инфекции (с учётом входных ворот возбудителя) является слизистая оболочка верхних дыхательных путей.
- Вирусная ангина – характеризуется воспалительным поражением ротоглотки, выраженными болевыми ощущениями в горле, высыпаниями на задней стенке глотки, которые в свою очередь, имеют этапность изменений: мелкие красные зернистые элементы – округлые везикулы (пузырьки) с жидкостным содержимым – дефекты слизистой оболочки по типу «язвочек» – полиморфные островки белесоватых налётов.
Практически всегда энтеровирусная инфекция протекает с высокой температурой.
- Лихорадка – характеризуется высокими цифрами температуры (вплоть до 40° С), устойчивостью к действию жаропонижающих препаратов (эффект наступает не сразу, длится менее 6 часов), длительностью течения (до 5-6 дней).
Одним из типичных проявлений энтеровирусной инфекции является синдром кожных высыпаний.
- Экзантема – характеризуется появлением пятнисто-папулёзных элементов на коже лица, туловища, конечностей. Обращает на себя внимание поражение сыпью кожи ладоней и подошв стоп – это отличительный признак только энтеровирусной сыпи!
Поражение вирусом слизистой оболочки пищеварительного тракта запускает различную симптоматику кишечной дисфункции.
- Желудочно-кишечная форма – характеризуется нарушением переваривания и всасывания компонентов пищи, как результат появляются тошнота, рвота, излишнее газообразование, вздутие живота, нарушение консистенции каловых масс, учащение дефекации (диарейный синдром). Симптоматика заслуживает не меньшего внимания, так как может послужить причиной наступления обезвоживания организма.
Существует ещё целый ряд проявлений энтеровирусной инфекции. Они встречаются реже перечисленных и могут быть обусловлены возрастом (новорождённые) или некоторыми особенностями иммунного ответа организма (различные формы иммунодефицита). К тяжелым проявлениям стоит отнести менингит, энцефалит, миокардит. При таких формах энтеровирусной инфекции появляются головные боли, неукротимая рвота, сонливость, либо моторная возбудимость, повышенная раздражительность, судорожная симптоматика, различные формы нарушения сознания. Любой из перечисленных симптомов является поводом к обязательной госпитализации!
Также не стоит забывать, что семейство энтеровирусов объединяет в себе возбудителей полиомиелита. Такое родство вирусов обусловило существование
- полиомиелитоподобной формы энтеровирусной инфекции. Симптоматика напоминает грозное заболевание: параличи, парезы конечностей. Однако изменения носят обратимый характер, и выздоровление наступает без последствий.
Из числа симптомов, которые могут сопровождать течение энтеровирусной инфекции, но встречаются далеко не всегда, стоит отметить конъюнктивит (часто односторонний в начале заболевания), миалгию (волнообразные приступы мышечных болей), лимфопролиферативный синдром (увеличение, болезненность лимфатических узлов).
Диагностика
Перед тем как назначить лечение энтеровирусной инфекции у детей, необходимо правильно её диагностировать. Как правило, это не вызывает сложностей, поскольку вспышки происходят в детских коллективах летом и осенью. Для подтверждения диагноза используют один из методов, позволяющих выявить возбудителя инфекции:
- серологический;
- вирусологический;
- иммуногистохимический;
- молекулярно-биологический.
Помимо этого, педиатры ЦЭЛТ уделяют внимание дифференциальной диагностике, которая позволяет отличить энтеровирусную инфекцию от:
- аллергии;
- других видов вирусных инфекций;
- бактериальных инфекций.
Лечение
Лечение энтеровирусной инфекции, как правило, осуществляется в домашних условиях. К госпитализации прибегают лишь в крайних случаях: когда долго не удаётся снизить высокую температуру, имеются симптомы обезвоживания, признаки поражения нервной системы или сердца. В течение всего острого периода маленький пациент должен оставаться в постели. Пища рекомендуется лёгкая, но насыщенная белками. Важно обеспечить ребёнку обильное питьё в виде кипячёной воды, минеральной воды без газа, морсов или компотов.
Единственного универсального средства против энтеровирусов не существует. Лечение проводят в зависимости от того, как проявляет себя инфекция:
- при температуре назначают жаропонижающие средства;
- при диарее назначают средства, помогающие остановить диарею и восстановить водно-электролитный баланс;
- ряд средств местной симптоматической помощи (спреи, полоскания для горла, растворы для промывания носа, глазные капли и т.д.);
- если имеются бактериальные осложнения, назначают антимикробные препараты.
Если ваш малыш заболел, обращайтесь в ЦЭЛТ! У нас работают опытные педиатры, которые выявят причину заболевания и помогут устранить имеющиеся симптомы!
Источник
Статьи
Опубликовано в журнале:
«ПРАКТИКА ПЕДИАТРА»; март; 2016; стр.54 А.С. Боткина, к. м. н., ГБОУ ВПО РНИМУ им. Н.И. Пирогова Минздрава России, г. Москва
Ключевые слова: дети, вирусные заболевания, экзантема, энантема
Key words: children, viral infections, rash, enanthema
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь – обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова – Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) – это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой [3-5].
Рис. 1. Классификация экзантем
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
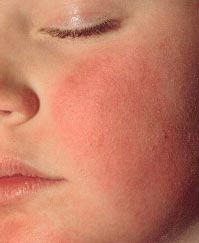
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев – нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) – это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность – чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко – лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний – от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз – это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население – к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
- лихорадка;
- увеличение размеров периферических лимфоузлов, особенно шейной группы;
- поражение ротоглотки и носоглотки;
- увеличение размеров печени и селезенки;
- количественные и качественные изменения мононуклеаров в периферической крови.
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза – появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
- сыпь не должна появляться в первый день приема лекарственного препарата;
- реакция развивается зачастую после отмены антибиотика;
- нет признаков аллергического воспаления;
- после выздоровления пациенты хорошо переносят данный лекарственный препарат.
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
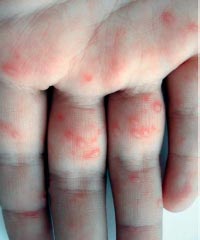
Энтеровирусная инфекция – группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях – энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
- кореподобную экзантему;
- розеолоформную экзантему (бостонская экзантема, эпидемическая экзантема);
- генерализованную энтеровирусную экзантему.
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов – до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта – так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный – невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже – ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзант