Врожденная кишечная непроходимость у детей хирургия

Кишечная непроходимость у детей — это нарушение продвижения каловых масс по ЖКТ, вызванное механическими препятствиями, расстройствами иннервации или комбинацией этих факторов. Заболевание проявляется сильным болевым синдромом, неукротимой рвотой, задержкой дефекации и газов. Диагностический поиск включает физикальное обследование ребенка, применение инструментальных методов — обзорной рентгенографии брюшной полости, сонографии, лапароскопии. Лечение состоит из декомпрессии кишечника и назначения медикаментов, при неэффективности которых проводится хирургическое вмешательство.
Общие сведения
Частота встречаемости кишечной непроходимости составляет около 5 случаев на 100 тыс. населения, она примерно одинакова для детского и взрослого возраста. Пик выявления заболевания приходится на первые недели жизни младенцев в случае с врожденными формами, а приобретенные варианты болезни в основном регистрируются у детей после 3 лет. Мальчики болеют чаще, чем девочки. Проблема кишечной непроходимости до сих пор остается острой в детской хирургии. Несмотря на разнообразие методов лечения, патология часто дает осложнения. При несвоевременной помощи 5-7% случаев заканчиваются смертью.

Кишечная непроходимость у детей
Причины
Врожденная кишечная непроходимость возникает под влиянием пороков развития ЖКТ, которые нарушают пассаж каловых масс. К этой группе причин принадлежат стенозы и атрезии, сдавление кишечника извне аномальными сосудами, кольцевидной поджелудочной железой или эмбриональными тяжами брюшины. Изредка патология встречается у детей на фоне мекониального илеуса. Приобретенные формы болезни имеют множество этиологических факторов:
- Образование спаек. Спаечные процессы после перенесенных травм и операций на брюшной полости являются самой распространенной причиной нарушения пассажа кала у детей. Заболевание чаще наблюдается в раннем периоде после хирургического вмешательства (в первые 4-5 недель), но может проявляться спустя несколько месяцев.
- Глистная инвазия. Закупорка просвета кишки сплетенным клубком гельминтов характерна для аскаридоза. Глисты поселяются в кишечнике и достигают большого размера, из-за чего сначала возникают затруднения в продвижении кала и хронические запоры, которые впоследствии заканчиваются непроходимостью.
- Новообразования. Менее распространенная причина заболевания у детей, но ее нельзя исключать. Патологию вызывают доброкачественные полипы и злокачественные образования, опухоли соседних органов, которые сдавливают кишку извне. Возможно развитие кишечной непроходимости у больных с дивертикулом Меккеля.
- Неврологические нарушения. Спинальные и церебральные болезни сопровождаются изменением иннервации кишечной стенки, вследствие чего угнетается ее моторика, останавливается продвижение кала. Реже поражение периферических нервов обусловлено метаболическими расстройствами (гипокалиемией), экзогенной интоксикацией.
К предрасполагающим факторам относят нарушения питания: употребление большого объема пищи за один раз, переход с грудного на искусственное вскармливание. Они способствуют изменению кишечной моторики. Вероятность развития непроходимости повышается у детей, страдающих болезнью Гиршпрунга, врожденными особенностями строения ЖКТ — длинной брыжейкой, долихосигмой.
Патогенез
При непроходимости нарушаются функции тонкой и толстой кишки (моторная, секреторная, всасывательная), что приводит к эндогенной интоксикации и расстройствам гомеостаза. Ишемия кишечной стенки сочетается с повышением ее проницаемости для бактерий и токсинов, которые поступают в систему воротной вены и лимфатические сосуды. Кишечник становится основным источником интоксикации, усугубляя возникшие функциональные нарушения и формируя «замкнутый круг».
Классификация
В зависимости от времени появления патологию подразделяют на врожденную, обусловленную пороками развития, и приобретенную, которая проявилась у детей с другими заболеваниями органов ЖКТ. По локализации поражения бывает тонкокишечная (до 80% случаев) и толстокишечная непроходимость. По течению выделяют острую и хроническую форму. Однако более значима классификация по механизму развития, согласно которой существует 3 варианта кишечной непроходимости:
- Механическая. Формируется при закупорке кишечного просвета изнутри копролитами, клубком глистов и т.д. (обтурационная форма) либо при сдавлении кишки извне (странгуляционная).
- Динамическая. Развивается вследствие нарушения иннервации и моторики ЖКТ, при этом механические препятствия продвижению кала отсутствуют. Делится на паралитическую и спастическую формы.
- Смешанная. Самая частая разновидность кишечной непроходимости у детей — по разным данным, составляет от 30% до 83% в структуре заболеваемости. Возникает по причине кишечных инвагинаций, спаек в брюшной полости.
Симптомы
В течении кишечной непроходимости выделяют 3 главных симптома: задержка газов и стула, боли в животе, многократная рвота. Болевой синдром при механической и спастической форме заболевания отличается постоянством, неуклонно нарастает, периодически усиливается, что связано с прохождением перистальтической волны. Для паралитической непроходимости типичны постоянные тупые абдоминальные боли.
При низкой толстокишечной непроходимости у детей не отходят стул и газы, а при тонкокишечной возможна дефекация за счет опорожнения отделов ЖКТ, расположенных ниже препятствия. Если патология вызвана инвагинацией, в кале находят примеси крови, что иногда ошибочно воспринимается как дизентерия или колит другой этиологии и затрудняет диагностику.
Рвота является важный критерием: чем раньше от начала заболевания она развивается, тем выше локализация патологического процесса в кишечнике. Сначала симптом связан с перерастяжением кишечника, раздражением его нервных окончаний. Рвотные массы содержат частицы переваренной пищи и желудочный сок. Позже рвота становится неукротимой, ребенок отрыгивает скудное количество слизи и желчи.
При кишечной непроходимости пациент имеет характерный внешний вид. Он лежит, согнувшись и прижав ноги к животу либо стонет и мечется по постели во время приступа боли. Живот сильно вздут, асимметричен, при попытке к нему прикоснуться боли усиливаются. Лицо приобретает страдальческое выражение, кожа сероватого оттенка, губы пересыхают и трескаются.
Осложнения
Распространенное последствие болезни у детей — токсикоз с эксикозом, обусловленным эндогенным отравлением организма, массивными потерями жидкости со рвотой и отсутствием поступления воды в связи с отказом ребенка от питья. Состояние сопровождается расстройствами гемодинамики, гипоксическим повреждением головного мозга. Если больному вовремя не оказана медицинская помощь, кишечная непроходимость переходит в стадию полиорганных нарушений и перитонита.
Диагностика
Детский хирург получает ценную информацию при сборе анамнеза и физикальном исследовании. При перкуссии живота определяют тимпанит с металлическим оттенком, аускультативно вначале болезни выслушивают усиленную перистальтику и шум плеска. Обязательно выполняется ректальное пальцевое исследование. В диагностическом поиске информативны инструментальные методы исследования:
- Рентгенография брюшной полости. Патогномоничный симптом кишечной непроходимости — чаши Клойбера, которые представляют собой перерастянутые петли кишки, заполненные калом и газами. На рентгенограмме заметен симптом перистости (отечные складки слизистой).
- УЗИ органов брюшной полости. Исследование эффективно для диагностики воспалительных инфильтратов и опухолей, которые выступают механическим препятствием продвижению кала. Из-за выраженной пневматизации и пареза кишечника сонография не всегда показательна, в 5-10% случаев бывает гипердиагностика.
- Лапароскопия. Диагностическая визуализация состояния брюшной полости через лапароскоп с оптическим прибором — наиболее ценный метод обследования. У детей его используют в затруднительных ситуациях, когда неинвазивные способы не дают достоверной информации.
Лечение
Консервативная терапия
Ребенка с кишечной непроходимостью экстренно госпитализируют в хирургический стационар. Лечение начинают с декомпрессии желудка путем постановки тонкого зонда, что уменьшает степень интоксикации. Для стимуляции работы кишечника вводятся препараты из группы ингибиторов холинэстеразы, а через 30-40 минут ставится сифонная клизма. При схваткообразных болях показаны спазмолитики. Консервативные мероприятия эффективны в 50% случаев.
Хирургическое лечение
При безуспешности медикаментозных методов ребенку назначается ургентная операция. В ходе вмешательства производится ревизия брюшной полости, выявляется и резецируется пораженный участок кишки, разделяются спайки и раскручиваются завороты кишечника. Операция завершается наложением анастомоза для восстановления целостности ЖКТ. В послеоперационном периоде детям проводят дезинтоксикационную, инфузионную и антибактериальную терапию.
Прогноз и профилактика
Кишечная непроходимость относится к опасным состояниям, но при ранней диагностике и комплексной терапии ее удается ликвидировать. Менее благоприятный прогноз при осложнении патологии перитонитом, тяжелой степенью токсикоза и полиорганной недостаточностью. Превентивные меры включают своевременное выявление и лечение предрасполагающих заболеваний у детей, совершенствование техники абдоминальных операций, нормализацию рациона питания ребенка.
Источник
Врожденная кишечная непроходимость
Врожденная кишечная непроходимость обусловлена пороками развития пищеварительного тракта или других органов брюшной полости. При некоторых пороках, формирующихся очень рано, в период органогенеза, непроходимость развивается еще внутриутробно и ребенок рождается с симптомами кишечной непроходимости; они проявляются уже в первые сутки и даже часы жизни. При других пороках развития нарушаются топографоанатомические взаимоотношения органов брюшной полости и возниткает либо хроническая непроходимость, либо острая, протекающая по типу странгуляции. Различают следующие признаки так называемого внутреннего типа врожденной кишечной непроходимости
- Полный перерыв кишечной трубки на всем протяжении.
- Два слепо заканчивающихся отдела соединены фиброзным шнуром, проксимальный конец расширен, стенки его гипертрофированы, в просвете меконий, дистальный конец спавшийся, последний может иметь узкий просвет.
- Непрерывность серозно – мышечного слоя может быть сохранена, однако в просвете ее имеется мембрана, состоящая из двух слоев кишечного эпителия и лежащего между ними подслизистого слоя. Мембрана бывает сплошной ( атрезия ) или с узким отверстием ( стеноз ).
- Множественные атрезии кишечника.
Наружный тип врожденной непроходимости может быть обусловлен сдавлением нормально сформированной кишечной трубки.
- Кольцевидной поджелудочной железой в нисходящей части двенадцатиперстной кишки.
- Неправильно расположенными сосудами брыжейки, при этом страдает чаще нижний отдел двенадцатиперстной кишки в результате сдавления верхней брыжеечной артерией.
- Спайками брюшины и слепой кишкой при нарушении эмбрионального вращения ” средней кишки “.
Виды врожденной непроходимости, связанные с нарушением процесса вращения, зависят от стадии, на которой он остановился. Существует несколько анатомических вариантов указанной непроходимости. Незавершенный поворот кишечника может не вызывать кишечной непроходимости вообще, например при отсутствии вращения, когда вся тонкая кишка располагается справа, толстая – слева, не мешая друг другу. Чаще кишечная непроходимость при незавершенном повороте проявляется в период новорожденности: 1) заворотом средней кишки, который возникает при сохранении общей брыжейки и дает картину высокой острой странгуляционной непроходимости; 2) непроходимостью двенадцатиперстной кишки от сдавления неполностью ротированной слепой кишкой или тяжами брюшины; 3) сочетанием врожденного заворота с высоким расположением слепой кишки и наличием тяжей брюшины, сдавливающих двенадцатиперстную кишку ( синдром Ледда ).
Особый вид патологии представляет собой врожденная мекониальная непроходимость, причиной которой является кистофиброз поджелудочной железы. Нарушение панкреотической функции оказывает влияние на свойства мекония: он становится вязким и плотным, закупоривает терминальный отдел подвздошной кишки, который перерастягивается в то время, как ее дистальный отдел, слепая и восходящая кишка имеют нормальный диаметр.
Клиническая картина врожденной кишечной непроходимости зависит не столько от анатомического варианта порока, сколько от уровня препятствия ( Баиров Г.А., Манкина Н.С., 1977 ), поэтому признанные классификации врожденной кишечной непроходимости основываются на этом признаке:
Высокая кишечная непроходимость:
- Атрезия и стеноз двенадцатиперстной кишки
- Сдавление двенадцатиперстной кишки спайками, сосудами, высоко расположенной слепой кишкой, кольцевидной поджелудочной железой
- Заворот “средней кишки кишки “
- Синдром Ледда
- Атрезия тощей кишки
Низкая кишечная непроходимость:
1. Атрезия тонкой кишки
2. Заворот вокруг фиксированного Меккелева дивертикула
3. Мекониальная непроходимость
4. Атрезия толстой кишки
5. Сдавление кишки кистой
6. Множественные атрезии
Врожденная кишечная непроходимость бывает полной, частичной, острой, хронической, рецидивирующей.
Клиническая картина высокой врожденной кишечной непроходимости проявляется, как правило, с первого дня жизни, а иногда в первые часы после рождения. Наиболее постоянным и ранним симптомом является рвота. При непроходимости двенадцатиперстной кишки выше p. Vateri (бывает редко) рвота возникает вскоре после рождения, количество рвотных масс обильное, в составе их нет примеси желчи, которая поступает полностью в кишечник. При непроходимости двенадцатиперстной кишки ниже p. Vateri, а также при наличии препятствия в начальном отделе тощей кишки рвотные массы окрашены желчью. Частота рвоты и количество рвотных масс несколько варьирует в зависимости от вида непроходимости. При атрезии она более частая, непрерывная, очень обильная. В рвотных массах иногда наблюдается примесь крови.
У детей с высокой врожденной кишечной непроходимостью, как правило, бывает отхождение мекония. При более низкой непроходимости количество мекония невелико, консистенция более вязкая, чем у здорового ребенка, а цвет сероватый. Эти свойства мекония связаны с невозможностью пассажа желчи и амниотической жидкости в дистальные отделы кишечника. У новорожденных с множественной атрезией кишечника отхождение мекония не наблюдается. При врожденных заворотах меконий отходит, но в скудном количестве. В ряде случаев у детей с неполным сдавлением просвета тонкой кишки может появиться на 6 – 7 день переходный стул. Поведение ребенка с врожденной высокой кишечной непроходимостью в первые сутки обычное. Иногда обращает на себя внимание вялость.
Характерным является прогрессивная потеря массы тела ( 0.2 – 0.25 кг в сутки ). Уже со 2-х суток отчетливо выражены явления обезвоживания. Живот вздут в верхних отделах, особенно в эпигастральной области, за счет растянутого желудка и двенадцатиперстной кишки. В первые дни можно видеть волны перистальтики. После обильной рвоты вздутие в эпигастраьной области уменьшается, иногда полностью исчезает. При папльпации живот на всем протяжении мягкий, безболезненный; если непроходимость вызвана опухолью или кистой, то обычно эти образования легко прощупываются через тонкую брюшную стенку. В некоторых случаях у детей с врожденным заворотом удается пропальпировать в брюшной полости конгломерат с нечеткими очертаниями.
Рентгенологическое исследование
В диагностике врожденной кишечной непроходимости рентгенологический метод является чрезвычайно ценным. Правильная интерпретация рентгенологических данных помогает ориентироваться в уровне непроходимости, ее характере и необходима для дифференциальной диагностики. При высокой непроходимости рентгенологические симптомы довольно характерны: на переднезадних снимках видны два газовых пузыря с горизонтальными уровнями жидкости, что соответствует растянутому желудку и двенадцатиперстной кишке на боковых снимках – также два горизонтальных уровня, расположенных на разной высоте.
Клиническая картина низкой врожденной кишечной непроходимости
Одним из основных симптомов низкой кишечной непроходимости является отсутствие мекония. После введения газоотводной трубки или поставленной клизмы у ребенка выделяются лишь комочки бесцветной слизи. Рвота появляется к концу 3 суток жизни, и с приемом пищи обычно не связано. Количество рвотных масс различное, но всегда имеется окрашивание жедчью. Новорожденный сучит ножками, отказывается от груди или сосет очень вяло, не спит. Общее состояние быстро ухудшается, нарастают явления интоксикации, ребенок становится вялым, адинамичным, кожные покровы принимают серо – землистую окраску.
При осмотре уже в первый день выявляется равномерное вздутие живота, которое быстро прогрессирует. Размеры живота после рвоты не уменьшаются. Через переднюю брюшную стенку контурируются растянутые меконием и газом кишечные петли. Перкуторно определяется тимпанит во всех отделах живота. При аускультации прослушиваются редкие глухие шумы кишечной перистальтики. Пальпация живота болезненна, сопровождается беспокойством и криком ребенка. При мекониальной непроходимости иногда (в первые сутки после рождения) удается пропальпировать колбасовидную подвижную опухоль, соответствующую растянутому меконием терминальному отделу подвздошной кишки. Если имеется непроходимость, вызванная сдавлением кишки кистой или опухолью, то последние определяются довольно четко.
Пальцевым исследованием через прямую кишку иногда удается выявить новообразование, которое может закрыть вход в малый таз. Атрезия подвздошной, а также толстой кишки может осложняться мекониальным перитонитом, который возникает вследствие перфорации перерастянутого слепого конца кишки. Общее состояние ребенка при этом резко ухудшается, рвота становится непрерывной, повышается температура тела. Передняя брюшная стенка становится пастозной, видна сеть расширенных венозных сосудов. В паховых областях и промежности вскоре появляются отек (особенно мошонки). Брюшная стенка напряжена.
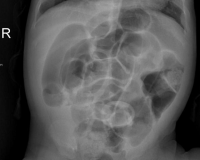
Рентгенологическое исследование начинают с обзорных снимков брюшной полости. На рентгенограммах определяются раздутые петли кишечника с множественными неравномерными горизонтальными уровнями. Перфорация расширенного отдела кишки выше места непроходимости рентгенологически выявляется по наличию свободного газа в брюшной полости.
Рецидивирующая врожденная непроходимость кишечника возникает у детей на фоне пороков развития кишечника и брыжейки некоторых больных возникает неполное сужение просвета кишечной трубки с нарушением ее функции, что создает предпосылки для периодического возникновения приступов острой кишечной непроходимости. Подобные состояния также могут быть связаны с наличием врожденных кистозных образований брюшной полости и другими причинами.
Синдром Ледда
Клиническая картина рецидивирующего заворота “средней кишки” отличается своим непостоянством и многообразием. Наиболее часто первыми признаками нарушения проходимости являются рвота и срыгивание желчью у детей первых месяцев жизни. В ряде случаев заболевание протекает бессимптомно многие годы. Характерные болевые приступы могут быть однократными, повторяться ежедневно или иметь интервалы в несколько месяцев и даже лет. Иногда начальные проявления остаются незамеченными, и первый приступ сопровождается отчетливой клинической картиной острой кишечной непроходимости. Таким образом, периодические приступообразные боли в животе и частая рвота позволяют заподозрить рецидивирующую непроходимость, связанную с нарушением внутриутробного вращения “средней кишки“. При осмотре ребенка во время болевого приступа отмечаются некоторое вздутие эпигастральной области и западение нижних отделов живота. Пальпация мало болезненна, какие – либо образования в брюшной полости не определяются. При ректальном исследовании сфинктер хорошо сомкнут, ампула кишки пустая.
При рентгенологическом исследовании брюшной полости (вертикальное положение ребенка) видны два горизонтальных уровня жидкости, соответствующие растянутому желудку и двенадцатиперстной кишке. Контрастное исследование с сернокислым барием уточняет диагноз. В случае предпологаемого заворота желательно проведение ирригографии с целью установления местоположения слепой кишки. Если последняя расположена высоко, то можно думать о синдроме Ледда или сдавлении двенадцатиперстной кишки аномально фиксированной cecum.
Лечение
При врожденной кишечной непроходимости показано оперативное вмешательство. Важным моментом является предоперационная подготовка, специфика которой зависит от вида непроходимости, длительности заболевания и тяжести нарушений гомеостаза, возраста ребенка. Характер оперативного вмешательства определяется анатомическим вариантом порока развития (расправление заворота, разделение спаек, резекция кишки, дуоденоеюностомия и другие операции). Прогноз зависит от тяжести порока и сочетанных аномалий, своевременной диагностики, эффективности предоперационной подготовки и интенсивной послеоперационной терапии. Все дети, оперированные по поводу врожденной кишечной непроходимости, требуют диспансерного наблюдения с коррекцией вскармливания и лечением дисбактериоза, анемии, гипотрофии, ферментной недостаточности.
Бычков В.А., Манжос П.И., Бачу М.Рафик Х., Городова А.В.
Опубликовал Константин Моканов
Источник