Врожденный порок кишечного тракта
Аномалии развития кишечника – наследственные или врожденные патологии, возникающие внутриутробно на этапах формирования кишечной трубки под воздействием тератогенных факторов. Проявляются симптомами кишечной непроходимости: отсутствием кала, рвотой, признаками «острого живота». Дети старшего возраста могут жаловаться на боли в животе различной локализации и интенсивности. Аномалии развития кишечника диагностируются клинически в первые дни жизни ребенка, подтверждаются по результатам комплексной рентгенологической диагностики, УЗИ и инструментальных методов обследования кишечника. Лечение хирургическое.
Общие сведения
Аномалии развития кишечника являются наиболее распространенными пороками пищеварительного тракта. Встречаются с различной частотой для каждой нозологии, в среднем – 1 случай на 500-5000 новорожденных. Высокая актуальность в педиатрии обусловлена необходимостью раннего оперативного вмешательства, которое в некоторых случаях может быть только паллиативным (например, при болезни Гиршпрунга). В настоящее время высока частота встречаемости атрезии ануса. Данный порок является одной из причин детской инвалидности, поскольку излечение практически невозможно. Кроме того, аномалии развития кишечника могут сочетаться с другими пороками пищеварительной трубки, что значительно осложняет терапию и ухудшает прогноз для жизни ребенка.
Аномалии развития кишечника
Причины и классификация аномалий развития кишечника
Нарушения процесса закладки кишечной трубки на любом этапе приводят к формированию аномалий развития кишечника. Отклонение от нормы может произойти во время дифференцировки и правильного взаиморасположения отделов кишечника, в результате торможения апоптоза эмбриональных зачатков, в процессе образования слоев кишечной стенки и т. д. Как правило, причиной пороков является внешнее повреждающее действие лекарственных препаратов, радиации, бактериальных и вирусных токсинов. Вредные привычки матери также имеют тератогенный эффект. В результате отделы тонкого и толстого кишечника либо остаются недоразвитыми, либо формируются неправильно.
Аномалии развития кишечника по локализации могут затрагивать двенадцатиперстную, тощую, подвздошную кишку, то есть тонкий кишечник, либо ободочную, сигмовидную и прямую кишку, представляющие собой отделы толстого кишечника. Выделяют пороки развития кишечной трубки и кишечной стенки, пороки обратного развития желточного мешка, а также аномалии ротации кишечника. Отдельную группу составляют пороки аноректальной зоны. Развитие кишечной трубки может нарушаться по типу стеноза или атрезии. В первом случае минимальный просвет кишечника имеется, в случае атрезии определенный отдел не развит вообще, а его место занимает фиброзный тяж, в составе которого не дифференцируются привычные отделы кишечной стенки.
Нейрогенный илеус относится к аномалиям развития кишечника, связанным с нарушением иннервации кишечной стенки. В эту же группу пороков входит болезнь Гиршпрунга, обусловленная аганглиозом стенки толстой кишки. Незаращение желточного протока является причиной множества аномалий развития кишечника, поскольку возможно несколько вариаций персистенции эмбрионального зачатка. Так, полный свищ формируется, когда желточный проток открыт на всем протяжении. Если же открытая часть протока находится снаружи, свищ называется неполным. Часть протока, открывающая в стенке кишечника, но закрытая на остальных участках, иначе называется дивертикулом Меккеля. Когда незаращенный участок локализуется в центральной части протока, формируется энтерокистома.
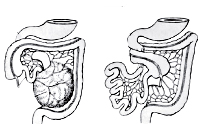
Аномалии ротации (поворота) кишечника приводят к нетипичному расположению некоторых отделов тонкой и толстой кишки. Пороки развития аноректальной зоны включают различные варианты атрезии ануса с отсутствием или наличием свищевого хода, который может располагаться возле заднего прохода, а также открываться в органы мочевыделительной и половой системы. Аномалии развития кишечника часто носят сочетанный характер, одновременно могут встречаться пороки других органов пищеварительного тракта, позвоночника и т. д. Несмотря на большое разнообразие, многие заболевания в клинике проявляются похожими симптомами.
Симптомы аномалий развития кишечника
Из всех аномалий развития кишечника с момента рождения заметна только атрезия заднего прохода. Наличие ануса и его проходимость исследуется уже в родильном зале при помощи специального зонда. Кроме того, отсутствие заднего прохода педиатр определяет визуально. Наиболее частым симптомом многих аномалий развития кишечника является кишечная непроходимость. Обычно она носит механический характер, но возможна и нейрогенная обструкция, связанная с застоем содержимого вследствие отсутствия перистальтики (нейрогенный илеус, болезнь Гиршпрунга). Кишечная непроходимость сопровождается отсутствием стула либо скудными испражнениями, а также рвотой и напряжением передней брюшной стенки.
Аномалии развития кишечника могут проявляться спустя месяцы и годы после рождения ребенка. Так, дивертикулы кишечника часто обнаруживаются только при их воспалении. Пациенты жалуются на боли в животе, которые иногда сопровождаются различными изменениями частоты и консистенции стула. Незначительные анатомические патологии вообще могут не проявлять себя и диагностируются случайно, хотя чаще признаки аномалий развития кишечника заметны в первые дни, реже – недели и месяцы после рождения.
Диагностика аномалий развития кишечника
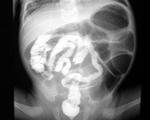
Достоверная клиническая диагностика возможна в случае атрезии заднего прохода, поскольку признаки порока очевидны. Заподозрить большинство аномалий развития кишечника педиатр может при симптомах кишечной непроходимости. Диагноз требует инструментального подтверждения. Обзорная рентгенография ОБП дает представление о расположении органов брюшной полости, в том числе и петель кишечника. Метод позволяет исключить аномалии ротации, заметить признаки кишечной обструкции. Рентгенография с контрастированием также дает представление о взаиморасположении кишечных петель и ширине их просвета, поэтому методика используется в диагностике стенозов и атрезий участков кишечника.
При наличии признаков высокой кишечной непроходимости (обильная рвота вскоре после кормления) проводится эзофагогастродуоденоскопия, благодаря которой можно визуализировать двенадцатиперстную кишку – одно из самых частых мест врожденных стенозов. Абдоминальное УЗИ является неинвазивным и высокоинформативным методом диагностики аномалий развития кишечника. Также проводится ирригография и фиброколоноскопия. Исследования необходимы для дифференциальной диагностики причин кишечной обструкции, позволяют исключать колиты различной этиологии. Лабораторная диагностика включает анализ крови и кала. Последний необходим с целью определения функции поджелудочной железы, выявления скрытого кровотечения и т. д.
Лечение, прогноз и профилактика аномалий развития кишечника
Для большинства пороков лечение оперативное. Исключение составляют аномалии развития кишечника без клинических проявлений. Признаки кишечной непроходимости являются показанием для срочного хирургического вмешательства. Операция всегда проводится максимально щадящим способом, с возможным сохранением всей длины кишечника либо минимальной резекцией. После устранения обструкции (распутывание петель, закрепление их в привычных местах и др.) состояние ребенка быстро улучшается. Консервативная терапия направлена на детоксикацию, обусловленную застоем каловых масс, восстановление водно-солевого баланса и т. д.
Прогноз аномалий развития кишечника различный. Если удается устранить клинические проявления, ребенок живет и развивается нормально, требуется только диспансерное наблюдение. Если в процессе лечения была проведена резекция кишечника, возможно развитие синдрома короткой кишки с признаками мальабсорбции и снижением качества жизни пациента. Неблагоприятный прогноз часто сопутствует атрезии ануса по многим причинам. Например, расстояние от закрытого заднего прохода до кишки может быть значительным и требовать нескольких сложных операций. Ребенок в течение всего времени терапии живет с энтеростомой.
Также опасны случаи недоразвития мышц промежности, в частности, наружного сфинктера, когда даже реконструктивные операции дают небольшой положительный эффект. Болезнь Гиршпрунга в 50-70% случаев заканчивается летальным исходом в первые дни и недели жизни ребенка, но даже если пациенту удается пережить острый период, качество жизни значительно снижается. Профилактика аномалий развития кишечника возможна на пренатальном этапе при условии отказа от вредных привычек и грамотного ведения беременности. При отягощенном анамнезе родителей по генетическим заболеваниям и различным патологиям пищеварительного тракта необходимо генетическое консультирование.
Источник
Врожденная кишечная непроходимость (ВКН) встречается при пороках развития ЖКТ, нарушениях иннервации кишечной стенки, генетических заболеваниях. Основные признаки патологии: многократная рвота с примесью зеленого цвета, отсутствие стула, вздутие и болезненность живота. У ребенка быстро ухудшается состояние, нарастает обезвоживание, полиорганная недостаточность. Диагностика проводится на поздних гестационных сроках по УЗИ, у новорожденных врожденная кишечная непроходимость выявляется с помощью рентгенографии, сонографии, ирригоскопии. При ВКН выполняется хирургическая коррекция порока.
Общие сведения
Врожденная непроходимость кишечника — самая распространенная патология в абдоминальной хирургии неонатального периода. По разным данным, заболевание диагностируется с частотой от 1:1500 до 1:2700 среди живорожденных новорожденных. У мальчиков и девочек наблюдается одинаково часто. Актуальность болезни обусловлена тяжелыми нарушениями работы желудочно-кишечного тракта, высоким риском осложнений и вероятностью отдаленных негативных последствий оперативного лечения.
Врожденная кишечная непроходимость
Причины
Нарушение пассажа пищевых и каловых масс по кишечной трубке — следствие врожденных пороков развития. Чаще всего патология возникает на фоне атрезии и кишечных стенозов, которые могут локализоваться на разной высоте. Реже этиологическим фактором выступают аномалии кишечной стенки (болезнь Гиршпрунга, нейрональная дисплазия), нарушения поворота и фиксации брыжейки (синдром Ледда, кишечный заворот).
Причиной непроходимости у новорожденного могут стать внекишечные факторы. Например, патологическое состояние диагностируется при сдавлении кишечных петель извне кольцевидной поджелудочной железой, опухолью, аберрантным сосудом. В редких случаях врожденная кишечная непроходимость вызвана мекониальным илеусом и является одним из компонентов муковисцидоза.
Точные причины возникновения пороков не установлены, однако в акушерстве выделяют несколько тератогенных факторов, которые действуют на плод в критические периоды роста. К возможным повреждающим агентам относят физические (ионизирующее излучение, гипертермия, гипотермия), химические (полихлорированные бифенолы, пестициды и гербициды, тяжелые металлы), биологические факторы (вирусы и бактерии, проникающие через плаценту к плоду).
Патогенез
Большинство аномалий, которые впоследствии проявляются кишечной непроходимостью, формируются с 4 по 10 недели внутриутробного периода. В это время наблюдаются активный рост и дифференцировка пищеварительных отделов, поворот кишечника. С 18-20 недели беременности плод совершает глотательные движения, поэтому околоплодные воды частично попадают в верхние отделы пищеварительного тракта и скапливаются над местом непроходимости.
Если врожденная непроходимость связана с аномальным формированием поджелудочной железы, необратимые изменения возникают уже через 1-1,5 месяца с момента зачатия. При болезни Гиршпрунга нарушается миграция нервных клеток в кишечную стенку, в результате чего участок кишечника не получает иннервацию и не перистальтирует. При муковисцидозе развитие непроходимости обусловлено закупоркой кишечной трубки вязким и плотным меконием.
Классификация
По локализации выделяют высокую (препятствие на уровне желудка или двенадцатиперстной кишки) и низкую кишечную непроходимость, при которой поражается тощая, подвздошная или толстая кишка. Второй вариант встречается намного чаще. По степени нарушений пассажа кала бывает полная и частичная форма болезни. По времени возникновения выделяют внутриутробный и приобретенный варианты аномалии.
Симптомы
При высокой врожденной непроходимости признаки появляются с первых часов жизни младенца. У ребенка открывается рвота содержимым зеленоватого цвета. Если стеноз локализован ниже дуоденального сосочка, в желудочном содержимом заметна желчь. Живот запавший, но в эпигастрии периодически определяется вздутие, исчезающее после рвоты или срыгивания. Прикосновения к передней стенке живота не доставляют младенцу дискомфорта. Может быть скудный мекониальный стул.
Низкая врожденная непроходимость характеризуется отсутствием мекония, вместо которого из прямой кишки выделяются скудные слизистые массы. Рвота начинается позже, в среднем спустя 48 часов после рождения ребенка. Рвотные массы содержат примеси желчи, через несколько суток они приобретают зловонный каловый запах. У новорожденного отмечается сильное вздутие живота, расширение вен на передней брюшной стенке, при пальпации ребенок кричит и плачет от боли.
Осложнения
Для высокой непроходимости характерно быстрое ухудшение состояния ребенка, нарастающее обезвоживание, нарушения кислотно-основного равновесия крови. Развиваются олигурия и анурия, сгущение крови, формируется полиорганная недостаточность. Без лечения состояние переходит в фазу декомпенсации и может закончиться смертью младенца. Основное осложнение непроходимости толстого кишечника — перфорация и мекониальный перитонит.
Грозным последствием любой формы врожденной кишечной непроходимости является мальабсорбция, тяжелые нарушения питания и связанная с ними нутритивная недостаточность. Новорожденный ребенок стремительно теряет массу тела (10% и более процентов от исходных показателей). Даже после реконструктивной операции возможны осложнения в виде дисбактериоза, пищевых аллергий, синдрома «короткой кишки», который проявляется тяжелыми диспепсическими расстройствами.
Диагностика
Врожденная непроходимость часто выявляется при пренатальном УЗИ на 24-30 неделях беременности. По данным исследования врач определяет расширение желудка, верхних отделов кишечника, увеличение размеров живота плода, отсутствие кишечных гаустр. Характерным признаком является многоводие у матери, вызванное нарушениями заглатывания и утилизации околоплодных вод. В план постнатальной диагностики включаются:
- Зондирование желудка. Лечебно-диагностический метод рекомендован всем пациентам, у которых подозревается врожденная аномалия развития кишечной трубки. Если по зонду получают жидкость объемом более 25-30 мл с зеленоватой или желтой окраской, подозревают локализацию дефекта в двенадцатиперстной или начальном отделе тощей кишки.
- Рентгенограмма брюшной полости. Для дуоденальной обструкции патогномоничен симптом “bubble double” — наличие двух газовых пузырей в области желудка и 12-перстной кишки. Врожденная низкая непроходимость проявляется множественными горизонтальными уровнями жидкости, которые соответствуют перерастянутым отделам тонкой и толстой кишки.
- УЗИ брюшных органов. При ультразвуковой визуализации определяют расширение проксимального фрагмента кишечника, его заполнение однородной массой (меконием). В пораженной участке отсутствуют перистальтические движения. УЗИ в энергетическом режиме показано для своевременной диагностики синдрома Ледда.
- Ирригоскопия. При помощи исследования диагностируется низкая врожденная кишечная непроходимость. При контрастировании толстого кишечника врач выявляет микроколон — шнуроподобную кишку с малым диаметром, на слизистой оболочке которой не контрастируются характерные складки.
Лечение врожденной кишечной непроходимости
Консервативная терапия
После постановки диагноза врожденной непроходимости сразу прекращают кормление ребенка грудным молоком или смесью и переходят на парентеральное питание. Для декомпрессии ЖКТ и выведения остаточного содержимого устанавливают назогастральный зонд. Назначается вливание солевых и коллоидных растворов, чтобы восполнить водный баланс и дефицит микроэлементов.
Антибактериальная терапия показана в превентивных целях, чтобы предотвратить перитонит, аспирационную пневмонию, генерализованную инфекцию. После хирургического лечения продолжается системная антибиотикотерапия, а спустя 12-24 часа начинают вводить препараты для стимуляции перистальтики. В течение 1-3 недель постепенно переходят с парентерального на энтеральное питание.
Хирургическое лечение
Оперативное вмешательство в первые дни жизни — основной метод лечения, который восстанавливает проходимость кишечной трубки, обеспечивает нормальное питание младенца. Техника хирургической помощи зависит от вида и степени тяжести аномалии. Детские хирурги проводят резекцию кишечного участка, накладывают обходные или Т-образные анастомозы, вскрывают кишечник и эвакуируют мекониальную пробку. При осложненных пороках выполняется двухэтапная операция.
Прогноз и профилактика
При резекции небольшого участка кишечной трубки и отсутствии врожденного системного заболевания наблюдается быстрая реабилитация и полное восстановление пищеварения. Удаление большого отрезка ЖКТ, формирования «короткой кишки», наличие муковисцидоза — прогностически неблагоприятные факторы. Таким детям зачастую нужны повторные операции, назначение специальных питательных смесей. Меры профилактики врожденной кишечной непроходимости не разработаны.
Источник
Большинство врожденных аномалий желудочно-кишечного тракта могут приводить к развитию кишечной непроходимости, часто проявляющейся трудностями при кормлении, вздутием живота и рвотой при рождении или в течение первых 2 суток жизни ребенка. При некоторых врождённых пороках развития желудочно-кишечного тракта, например, при мальротации, – прогноз весьма благоприятный, в то время как при других, к примеру, при врождённой диафрагмальной грыже, – прогноз неблагоприятный и характеризуется относительно высоким уровнем смертности, который составляет от 10 до 30%.
Распространенная аномалия – атрезия, при которой сегмент желудочно-кишечного тракта не формируется или развивается неправильно. Наиболее часто встречаетсяатрезия пищевода, затем атрезия в еюноилеальном участке и двенадцатиперстной кишке.
Неотложная помощь включает декомпрессию кишечника (с непрерывным отсасыванием через назогастральный зонд для предотвращения рвоты, которая может привести к аспирационной пневмонии или еще большему вздутию живота с респираторными нарушениями) и направление в центр хирургии новорожденных. Также жизненно важно поддержание температуры тела, профилактика гипогликемии внутривенным введением 10% раствора глюкозы и электролитов и профилактика или лечение ацидоза и инфекционных заболеваний, чтобы поддерживать ребенка в оптимальном состоянии для проведения операции.
Поскольку примерно у трети младенцев с пороками развития желудочно-кишечного тракта имеется другая врожденная аномалия (до 50% пациентов с врождённой диафрагмальной грыжей и до 70% – с пупочной грыжей), их следует обследовать на предмет выявления пороков развития других органов и систем, особенно центральной нервной системы, сердца и почек.
При выявлении избытка околоплодных вод (многоводия) следует принять во внимание возможность обструкции пищевода, желудка, двенадцатиперстной и иногда тощей кишки, поскольку такие обструкции не позволяют плоду глотать и абсорбировать амниотическую жидкость.
Назогастральный зонд следует ввести в желудок новорожденного немедленно после нормализации сердечно-сосудистой деятельности после рождения. Выявление большого количества жидкости в желудке, особенно желчного цвета, подтверждает диагноз обструкции верхних отделов желудочно-кишечного тракта, в то время как невозможность ввести зонд в желудок предполагает атрезию пищевода (или назальную непроходимость [например, атрезию хоан]).
Непроходимость тощей и подвздошной кишки может развиться в результате еюноилеальной атрезии, мальротации или мекониевой непроходимости кишечника. Непроходимость толстой кишки, как правило, обусловлена синдромом мекониевой блокады или атрезией толстой кишки или заднего прохода.
В 75% случаев многоводие у матери не обнаруживают, поскольку большая часть проглоченной амниотической жидкости может всасываться в отделах кишечника, расположенных проксимальнее места обструкции. Эти патологии, кроме мальротации, дупликации кишечника и болезни Гиршпрунга, обычно проявляются в первые несколько дней жизни в виде проблем с кормлением, вздутия живота и рвоты, которая может быть желчной или каловой. У новорожденного изначально может выделяться небольшое количество мекония, но после этого стул отсутствует. Мальротация, дупликация кишечника и болезнь Гиршпрунга могут проявляться в первые несколько дней жизни или спустя годы.
Общий диагностический подход и предоперационное ведение пациента включают следующее:
Не вводить ничего перорально
Установка назогастральной трубки для предотвращения дальнейшего растяжения кишечника или возможной аспирации рвоты
Коррекция водно-электролитных нарушений
Рентгенография брюшной полости
Проведение контрастной клизмы для определения анатомии (клизма может также ослабить обструкцию при синдроме мекониевой пробки или мекониевой непроходимости кишечника)
При болезни Гиршпрунга необходимо проведение ректальной биопсии.
При некоторых врожденных дефектах затрагивается брюшная стенка (например, омфалоцеле, гастрошизис), что обуславливает выпячивание внутренних органов через них.
Источник