Вульвовагинит из за дисбактериоза
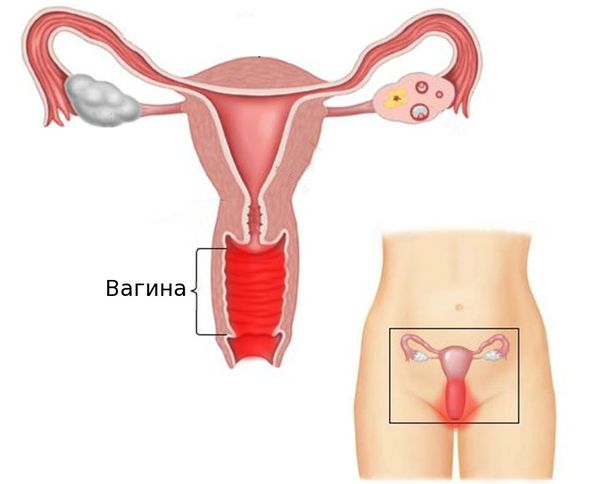
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).

Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки:
- механические — трение о грубую одежду или твёрдые предметы (например, седло велосипеда), повреждение при половом контакте, расчёсы, падения или удары при занятиях спортом, инородные тела;
- физические — воздействие тепла (термические ожоги), влажности (опрелости), охлаждения (обморожение) электричества, лазерного излучения (осложнения физиотерапевтического лечения) и радиационного облучения при лучевой терапии и т.п.;
- химические — повреждения из-за воздействия кислот, щелочей, спиртов, компонентов лекарственных средств;
- биологические — бактериальные, грибковые, паразитарные и вирусные инфекции, аутоиммунная агрессия, аллергия;
- сочетание двух и более повреждающих факторов.[1][2][3][4][5]
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
- приём антибиотиков, цитостатиков и глюкокортикоидов;
- сахарный диабет;
- гипотиреоз;
- беременность;
- лактацию;
- дефицит эстрогенов (стрероидных женских гормонов) в постменопаузе или при использовании такой группы гормональных препаратов, как агонисты гонадотропных релизинг-гормонов;
- анемии различного происхождения;
- заболевания желудочно-кишечного тракта;
- нарушение кровообращения из-за малоподвижного образа жизни и патологии венозной системы.
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
- излишнее использование различных средств для интимной гигиены (в том числе с антибактериальными компонентами);
- частое бритьё, подмывание и спринцевание — промывание влагалища травяными отварами;
- ношение ежедневных гигиенических прокладок.
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями.[6][7]
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах.
Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения.[1][9][10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают “творожистые” выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла “молочница”. Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо “прислушаться” к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем.[11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
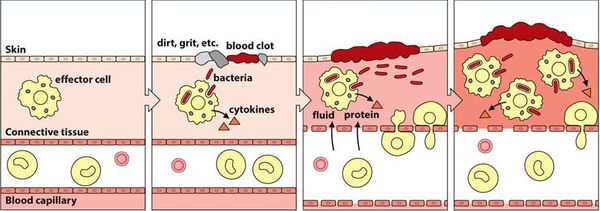
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены.[8]
По причинному фактору вульвовагиниты подразделяют на две основные группы: первично-инфекционные и первично-неинфекционные.
| Первично-неинфекционные | Первично-инфекционные | |
|---|---|---|
| специфические | неспецифические | |
| Травматический Химический Лучевой Аллергический Дисгормональный Дисметаболический | Кандидозный Трихомонадный Герпетический Туберкулезный Микоплазменный* Уреаплазменный* Гонорейный** Дифтерийный** | Аэробный Анаэробный |
| * встречается редко, в основном при выраженной иммунной недостаточности ** встречается в основном у детей | ||
Источник
Воспалительный процесс, протекающий с поражением слизистых оболочек стенок влагалища, вульвы в гинекологии получил название вульвовагинит. Заболевание напрямую связывают с несоблюдением личной гигиены и низким уровнем медицинской помощи.

Причины и типы
Причины подразделяются в зависимости от подвида вульвовагинита.
Бактериальный тип
Внутренняя среда влагалища содержит большое количество микроорганизмов, попадающих в него в моменты сексуальных контактов.
Чтобы произошел сбой в налаженной системе, необходимы следующие условия:
- Попавшие в влагалищную среду микроорганизмы должны быть патогенными – кишечная палочка, стрептококк, стафилококк.
- Нарушения в функциональности аутоиммунной системы. Возникают воспалительные процессы из-за бактерий, которые в нормальном состоянии не являютя болезнетворными.
- Хронические или острые фазы заболеваний мочеполовой системы – циститы, уретриты.
- Несоблюдение правил личной гигиены.
Ирритативный тип
Фактором, вызывающим данную форму, является постоянное механическое раздражение наружных и внутренних женских половых органов. Частые причины:
- нахождение инородных тел во влагалище;
- учащенная мастурбация;
- частые сексуальные контакты;
- ношение зауженного, неподходящего по размеру нижнего белья;
- нарушение гигиены.
Вульвовагинит паразитарного типа
Попадая на кожные покровы, гельминты способны отложить яйца во влагалище. Таким типом заболевания нередко страдают дети, подростки.

Иммунодефицитный тип
При резком падении имунитета на фоне:
- хронических простудных заболеваний, постоянных ОРВИ, ОРЗ;
- СПИДА;, ВИЧ-инфекции;
- недостаточном поступлении витаминов, минеральных веществ;
- стрессов;
- физического переутомления.
При критических нарушениях в работе аутоиммунной системы, в организм легко проникает кандидозный грибок, вызывая одноименный вульвовагинит.
Медикаментозный тип
Вульвовагинит данного типа проявляется на фоне аллергических реакций или неверного приема антибиотиков.
Неверно назначенная антибиотикотерапия, несоблюдение правил приема препаратов, отсутствие профилактики дисбактериоза вызывает уничтожение нормальной микрофлоры, постоянно находящейся во влагалище. В результате размножается патогенная микрофлора. Основным осложнением неверного приема лекарственных средств подгруппы антибиотиков является кандидозный вульвовагинит.
Болезнь сопровождается аллергическими реакциями:
- на крема, свечи, мази, выписанные специалистом для лечения или профилактики гинекологических болезней;
- на грибки кандида – при наличие кандидозного вульвовагинита к нему присоединяется аллергический;
- на вещи, имеющие непосредственный контакт с наружными половыми органами – средства личной гигиены, нижнее белье, моющие средства, бытовые варианты аллергенов.

Специфический тип
Отдельные инфекционные болезни также способны вызвать вульвовагинит:
- Вирусы – на фоне имеющихся папиллом, герпеса, гриппа, парагриппа. Дети такому вульвовагиниту практически не подвержены – исключением является прямое заражение в родах, либо через плаценту больной беременной.
- Гонорея – во взрослом периоде возникает при сексуальных контактах, изредка – бытовым путем. Среди несовершеннолетних, в периоде от 3 до 7 лет, инфекция проникает бытовым путем, при наличие взрослых носителей. В это время влагалище не обладает достаточными защитными механизмами, любая инфекция с легкостью проникает по путям.
- Дифтерия – редко встречающийся подтип, возникающий на фоне ранее перенесенной дифтерии зева. Передача инфекции проходит контактно-бытовым путем.
- Кандидоз – возникает при сниженном иммунитете, по причине гиповитаминоза, авитаминоза, терапии антибактериальными медикаментами, при эндокринологических болезнях.
- Сифилис – первичное проявление заболевание определятся по наличию твердого шанкра – основного очага сосредоточения бледной трепонемы.
- Трихомониаз преобладает у лиц, живущих активной половой жизнью, вне зависимости от возраста. В группу риска входят как взрослые женщины, так и девочки-подростки. Вторичное подзаражение происходит бытовым путем, при взрослых носителях. Часто возникает спонтанное внутрисемейное заражение, либо инфицирование новорожденных в процессе родов (плод, проходя родовые пути, заражается от роженицы).
- Туберкулез – при отсутствии адекватного лечения, возбудитель распространяется по всему организму.
Диабетический тип
Вульвовагинит данного типа образуется на фоне сахарного диабета. При отсутствии необходимого лечения заболевания, происходит развитие осложнений, поражающих мелкие кровеносные ссуды, капилляры. При нарушениях кровообращения в области половых органов возникает вульвовагинит, появляющийся при присоединившейся инфекции. Данная форма болезни тяжело поддается лечению.
Подразделение вульвовагинитов на типы и виды является относительным – обследование на содержащуюся микрофлору часто выявляет разнообразие патогенных микроорганизмов. При первичном неинфекционном поражении, вызвавшем заболевание, стоит ожидать присоединения вторичной инфекции.
Предположительные факторы развития
Существует ряд факторов, не являющихся прямой причиной возникновения болезни, но способствующих её появлению:
- Нарушение личной гигиены – редкое принятие душа, отказ от двукратного подмывания (в утренние, вечерние часы), пользование общественными грязными унитазами (когда женщина садиться на загрязненный ободок), беспорядочные сексуальные связи.
- Ожирение – причина появления опрелостей в области половых органов.
- Ссадины, расчесы, мелкие ранки, травмы – возникающие при половых вшах (площицах) или на фоне загрязненности кожи.
- Использование раздражающих кожу средств личной гигиены – мыла, дезодорантов, прокладок, тампонов (ароматизированных), плохо выстиранного от синтетических моющих средств белья.
- Хронические болезни кожи – псориазы, экземы.
- Выпадение, опущение матки в полость влагалища.
- Анальные трещины, геморроидальные узлы и другие заболевания прямой кишки.
- Гнойно-воспалительные очаги, располагающиеся в районе промежности – фурункулы, флегмоны, карбункулы.
- Период вынашивания младенца.
- Терапия цитостатическими препаратами – с целью подавления роста различного типа новообразований.
- Облучение на фоне имеющихся онкологических заболеваний.
- Постоянный прием глюкокортикоидов.
- Нарушения в функциональности яичников.
- Тяжелые травмы, оперативные вмешательства, инфекционные болезни, новообразования – все, что мешает нормативной функциональности аутоиммунной системы.
При присутствии одного или сочетании нескольких факторов, вероятность развития вульвовагинита повышается в несколько раз.

Как проявляется вульвовагинит
Вульвовагинит вызывает:
- постоянное выделение белей;
- ощущение зуда, жжения в области внутренних, наружных половых органов;
- частые позывы на мочеиспускание с болевым синдромом – возникают при переходе воспалительного процесса на нижний отрезок мочеиспускательного канала;
- болезненность в районе низа живота, отдающая в область крестца;
- повышенная склонность к запорам.
В зависимости от этиологии заболевания, влагалищное содержимое может быть различного вида:
- бактериальный (неспецифический) – их отличает густота, неоднородность, желтовато-зеленый оттенок, с вкраплением гноя;
- трихомонадный – визуально представлен пенистыми, с резким запахом, слизисто-гнойными выделениями;
- кандидозный – бели напоминают творожистую массу;
- вирусный – не сопровождается выделениями из половых органов.
Осмотр у врача-гинеколога выявляет следующие отклонения:
- Все варианты заболевания имеют отечность, гиперемированность слизистых оболочек. Изменения затрагивают преддверие влагалища, малые половые губы, стенки вагины, параллельно наблюдается покраснение, увеличение в размерах входного отверстия уретры.
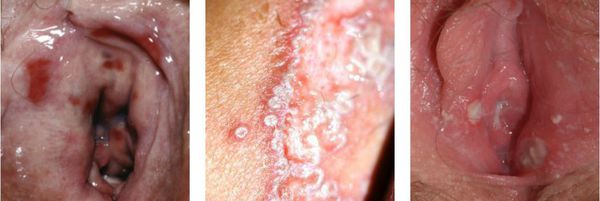
- Эрозивные пятна возникает при кандидозном, дифтерийном, герпетическом вульвовагините. Эрозиям подвержены девочки с иммунодефицитами, при острой форме бактериальной (неспецифического типа), гонорейной инфекциях.
- При герпетических вариантах наблюдается образование везикул с прозрачным внутренним содержимым, сливающихся в колонии.
- Подострый или хронический вульвовагинит вызывает сращение между малыми половыми губами (возможно перекрытие отверстия уретры) – синехии.
- При хламидиозе возможно появление петехиального подтипа кровоизлияния на слизистых стенках влагалища.
Вульвовагинит острой фазы приводит к возникновению общей симптоматики, ярко выраженной у малышей дошкольного возраста:
- капризность;
- плаксивость;
- повышенная утомляемость;
- нарушения ночного сна;
- неврозоподобные состояния – страх перед болезненными ощущениями в момент мочеиспускания, акта дефекации.
У половозрелых вульвовагинит вызывает снижение половой активности, исчезновение оргазмов при соитии, болезненность при сексуальных контактах.
Специфическая форма заболевания у девочек с первых лет жизни может проявляться:
- признаками поражения органов дыхания;
- сердечно-сосудистой системы;
- органов зрения;
- системы ЖКТ.

Диагностика
Методы диагностики:
- осмотр гинеколога со взятием мазков;
- кольпоскопия или вагиноскопия девственницам;
- цервикоскопия;
- бактериологическое исследование;
- ПЦР-диагностика;
- МФА;
- общий анализ крови;
- взятие анализа на гельминтоз;
- УЗИ органов малого таза.
Заболевшей рекомендуется прохождение консультаций:
- венеролога;
- уролога;
- фтизиатра;
- гинеколога;
- эндокринолога;
- аллерголога.
После выяснения первопричин развития заболевания, лечащим специалистом будет назначено симптоматическая терапия.
Методики лечения
Лечение вувовагинита проводят в обязательном порядке, вне зависимости от происхождения, форм заболевания, выраженности инфекционного процесса, самочувствия пациентки и ее возраста. Они включают:
- использование этиотропных медикаментозных средств;
- местную обработку дезинфицирующими, антисептическими препаратами половых органов;
- устранение факторов, способных спровоцировать развитие болезни;
- лечение хронических, сопутствующих заболеваний;
- восстановление нормативной микрофлоры во влагалище.
Этиотропная фармакологическая терапия подразумевает под собой применение:
- системных антибиотиков – на фоне определения возбудителя болезни, его резистентности к подгруппе антибиотиков;
- местные лекарственные формы – вагинальные свечи, крема, таблетки;
- поликомпонентные лекарства – с местным антибактериальным, антипротозойным, антимикотическим спектром воздействия;
- противогрибковые препараты (при кандидозной форме) – «Клотримазол», «Флуконазол», «Натамициин»;
- пробиотики – после проведенной антибиотикотерапии для скорейшего восстановления нормативного уровня содержащейся во влагалище микрофлоры.
Для снижения симптоматических проявлений вульвовагинита рекомендуется применение сидячих ванночек, спринцеваний с отварами целебных трав, растворами антисептических препаратов, введение вагинальных свечей.
Лечение сопутствующих заболеваний:
- снижение аллергических реакций;
- корректировка уровня глюкозы при имеющемся сахарном диабете;
- санация очагов инфекции;
- дегельминтизация при паразитах;
- лечение партнеров.
К общим методам терапии относятся:
- нормализация питания – достаточное поступление витаминов, минеральных веществ;
- корректировка веса, снижение массы тела при ее избыточности;
- изменения гигиенических привычек – ежедневный душ, двукратное подмывание половых органов (в утренние, вечерние часы).
При ликвидации провоцирующих развитие заболевания факторах возможно полное излечение.
Эффективность лечения контролируется бактериоскопическим, микробиологическим исследованием содержимого, выделяющегося из половых путей женщины.

Хирургическое вмешательство
Оперативные методы лечения показаны в исключительных случаях – при совмещении вульвита и вульвовагинита. При сочетании этих двух заболеваний происходит заращение половой щели, вызывающее невозможность самостоятельного мочеиспускания.
Хирургическое вмешательство способствует разделению синехии малых половых губ, задней спайки. В послеоперационном периоде назначается обработка места сращения смесью кремов «ТраумельС», «Контрактубекс» (в утренние, дневные часы), «Овестином» в ночное время. Общий срок лечения – 14 суток.
Осложнения заболевания
К главным осложнениям всех форм вульвовагинитов относят проникновение инфекционного агента в репродуктивные органы женщины, тело матки и последующее развитие в них воспалительных процессов. Преждевременные прерывания вынашивания (самопроизвольные аборты), внутренние инфекции внутриутробного развития, заражение плода при прохождении родовых путей.
Распространенные осложнения:
- воспалительные процессы, протекающие в органах малого таза;
- эмфизематозный тип вагинита;
- инфекционно-воспалительные процессы в теле матки;
- хориоамнионит;
- преждевременный разрыв околоплодных оболочек;
- послеродовый эндометрит;
- инфекции у новорожденных.
Отказ от своевременного лечения приводит к хроническому вульвовагиниту.
Профилактика
Для предотвращения повторного проявления заболевания и предотвращения первичного:
- весь период острой фазы воспалительного процесса заболевшей рекомендуется постельный режим;
- во время терапевтических процедур рекомендуется воздерживаться от сексуальных контактов;
- необходимо постоянно проводить гигиену половых органов, своевременно менять нательное белье;
- подмывания наружных половых органов производиться растворами перманганата калия, настоями ромашки, растворами борной кислоты, разрешается применять аптечные средства;
- отказ от случайных половых контактов;
- постоянный контроль за массой тела;
- уменьшение количества углеводов, рафинированных сахаров, включение овощей, фруктов, растительной клетчатки;
- отказ от синтетического белья – оно способствует росту и размножению патогенной микрофлоры;
- заменить привычные лубриканты (вспомогательные смазки) на водорастворимые;
- соблюдение правил личной гигиены половым партнером;
- исключение возможного контактирования с аллергенами – особенно при реакции на латексные изделия (в продаже имеются полиуретановые варианты презервативов).
При проведении профилактического спринцевания запрещается им злоупотреблять — излишнее усердие вызовет дисбаланс микрофлоры влагалища, поспособствует ускоренному размножению патогенных микробов.
Общие сведения
По данным медицинской статистики, вульвовагинит чаще регистрируется у женщин пожилого, старческого возраста и маленьких девочек
Во взрослом периоде вульвовагинит возникает из-за несоблюдения правил гигиены, частой смены сексуальных партнеров, отказа от лечения сопутствующих болезней.
Самолечение вульвовагинита под запретом – без постоянного контроля за уровнем микрофлоры влагалищной среды любые лекарства будут бессильны.
Какие гормональные препараты вы принимали для стимуляции овуляции?
Источник