Жидкий стул при дизентерии
Дизентерия представляет собой острую кишечную инфекцию, вызываемую бактериями рода Shigella, характеризующуюся преимущественной локализацией патологического процесса в слизистой оболочке толстого кишечника. Дизентерия передается фекально-оральным путем (пищевым или водным). Клинически у больного дизентерией наблюдается диарея, боли в животе, тенезмы, интоксикационный синдром (слабость, разбитость, тошнота). Диагноз дизентерии устанавливают при выделении возбудителя из испражнений пациента, при дизентерии Григорьева-Шиги – из крови. Лечение проводится преимущественно амбулаторно и заключается в регидратации, антибактериальной и дезинтоксикационной терапии.
Общие сведения
Дизентерия представляет собой острую кишечную инфекцию, вызываемую бактериями рода Shigella, характеризующуюся преимущественной локализацией патологического процесса в слизистой оболочке толстого кишечника.
Характеристика возбудителя
Возбудители дизентерии – шигеллы, в настоящее время представлены четырьмя видами (S. dysenteriae, S.flexneri, S. boydii, S. Sonnei), каждый из которых (за исключением шигеллы Зонне) в свою очередь подразделяется на серовары, которых в настоящее время насчитывается более пятидесяти. Популяция S. Sonnei однородна по антигенному составу, но различается по способности продуцировать различные ферменты. Шигеллы – неподвижные грамотрицательные палочки, спор не образуют, хорошо размножатся на питательных средах, во внешней среде обычно малоустойчивы.
Оптимальная температурная среда для шигелл – 37 °С, палочки Зонне способны к размножению при температуре 10-15 °С, могут образовывать колонии в молоке и молочных продуктах, могут длительно сохранять жизнеспособность в воде (как и шигеллы Флекснера), устойчивы к действию антибактериальных средств. Шигеллы быстро погибают при нагревании: мгновенно – при кипячении, через 10 минут – при температуре более 60 градусов.
Резервуаром и источником дизентерии является человек – больной или бессимптомный носитель. Наибольшее эпидемиологическое значение имеют больные с легкой или стертой формой дизентерии, в особенности, имеющие отношение к пищевой промышленности и учреждениям общественного питания. Шигеллы выделяются из организма зараженного человека, начиная с первых дней клинической симптоматики, заразность сохраняется в течение 7-10 дней, после чего следует период реконвалесценции, в который, однако, также не исключено выделение бактерий (иногда может продолжаться несколько недель и месяцев).
Дизентерия Флекснера наиболее склонна к переходу в хроническую форму, наименьшая тенденция к хронизации отмечается при инфекции, вызванной бактериями Зонне. Дизентерия передается с помощью фекально-орального механизма преимущественно пищевым (дизентерия Зонне) или водным (дизентерия Флекснера) путем. При передаче дизентерии Григорьева-Шиги реализуется преимущественно контактно-бытовой путь передачи.
Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения дизентерии формируется нестойкий типоспецифический иммунитет. Переболевшие дизентерией Флекснера могут сохранять постинфекционный иммунитет, предохраняющий от повторного заболевания в течение нескольких лет.
Патогенез дизентерии
Шигеллы попадают с пищей или водой в пищеварительную систему (частично погибая под воздействием кислого содержимого желудка и нормального биоценоза кишечника) и достигают толстой кишки, частично внедряясь в её слизистую оболочку и вызывая воспалительною реакцию. Пораженная шигеллами слизистая склонна к образованию участков эрозий, язв, кровоизлияний. Выделяемые бактериями токсины нарушают пищеварение, а также присутствие шигелл разрушает естественный биобаланс кишечной флоры.
Классификация
В настоящее время применяется клиническая классификация дизентерии. Выделяют ее острую форму (различается по преимущественной симптоматике на типичную колитическую и атипичную гатроэнтеритическую), хроническую дизентерию (рецидивирующую и непрерывную) и бактериовыделение (реконвалесцентное или субклиническое).
Симптомы дизентерии
Инкубационный период острой дизентерии может длиться от одного дня до недели, чаще всего составляет 2-3 дня. Колитический вариант дизентерии обычно начинается остро, температура тела поднимается до фебрильных значений, проявляется симптоматика интоксикации. Аппетит заметно снижен, может полностью отсутствовать. Иногда отмечается тошнота, рвота. Больные жалуются на интенсивную режущую боль в животе, первоначально разлитые, позднее концентрирующиеся в правой подвздошной области и внизу живота. Боль сопровождается частой (достигает 10 раз в сутки) диареей, испражнения быстро теряют каловую консистенцию, становятся скудными, в них отмечаются патологические примеси – кровь, слизь, иногда гной («ректальный плевок»). Позывы к дефекации мучительно болезненны (тенезмы), иногда – ложные. Общее количество суточных испражнений, как правило, не велико.
При осмотре язык сухой, обложен налетом, тахикардия, иногда артериальная гипотензия. Острая клиническая симптоматика обычно начинает стихать и окончательно угасает к концу первой недели, началу второй, но язвенные дефекты слизистой полностью заживают обычно в течение месяца. Тяжесть течения колитического варианта определяется интенсивностью интоксикационного и болевого синдрома и продолжительностью острого периода. При тяжелом течении отмечаются вызванные выраженной интоксикацией расстройства сознания, частота стула (по типу «ректального плевка» или «мясных помоев») достигает десятков раз в сутки, боли в животе мучительные, отмечаются значительные нарушения гемодинамики.
Острая дизентерия в гастроэнтеритическом варианте характеризуется коротким инкубационным периодом (6-8 часов) и преимущественно энтеральными признаками на фоне общеинтоксикационного синдрома: тошнотой, многократной рвотой. Течение напоминает таковое при сальмонеллезе или токсикоинфекции. Боль при этой форме дизентерии локализуется в эпигастральной области и вокруг пупка, имеет схваткообразный характер, стул жидкий и обильный, патологические примеси отсутствуют, при интенсивной потере жидкости может отмечаться дегидратационный синдром. Симптоматика гастроэнтеритической формы бурная, но кратковременная.
Первоначально гастроэнтероколитическая дизентерия также напоминает по своему течению пищевую токсикоинфекцию, в последующем начинает присоединяться колитическая симптоматика: слизь и кровянистые прожилки в каловых массах. Тяжесть течения гастроэнтероколитической формы определяется выраженностью дегидратации.
Дизентерия стертого течения на сегодняшний день возникает довольно часто. Отмечается дискомфорт, умеренная болезненность в животе, кашицеобразный стул 1-2 раза в день, в основном без примесей, гипертермия и интоксикация отсутствуют (либо крайне незначительна). Дизентерия, продолжающаяся более трех месяцев, признается хронической. В настоящее время случаи хронической дизентерии в развитых странах кране редки. Рецидивирующий вариант представляет собой периодические эпизоды клинической картины острой дизентерии, перемежающиеся периодами ремиссии, когда больные чувствуют себя относительно благополучно.
Непрерывная хроническая дизентерия ведет к развитию тяжелых нарушений пищеварения, органических изменений слизистой оболочки кишечной стенки. Интоксикационная симптоматика при непрерывной хронической дизентерии обычно отсутствует, имеет место постоянная ежедневная диарея, испражнения кашицеобразные, могут иметь зеленоватый оттенок. Хронические нарушения всасывания ведут к снижению массы тела, гиповитаминозам, развитию синдрома мальабсорбции. Реконвалесцентное бактериовыделение обычно наблюдается после перенесения острой инфекции, субклиническое – бывает при перенесении дизентерии в стертой форме.
Осложнения
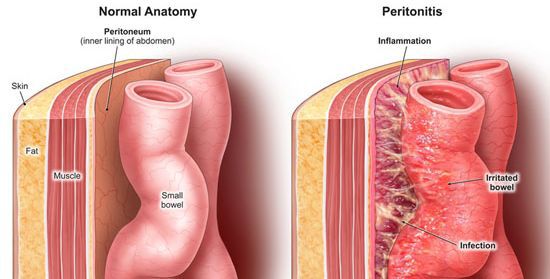
Осложнения при современном уровне медицинской помощи встречаются крайне редко, преимущественно в случае тяжело протекающей дизентерии Григорьева-Шиги. Эта форма инфекции может осложниться инфекционно-токсическим шоком, перфорацией кишечника, перитонитом. Кроме того, вероятно развитие парезов кишечника.
Дизентерия с интенсивной длительной диареей может осложниться геморроем, анальной трещиной, выпадением прямой кишки. Во многих случаях дизентерия способствует развитию дисбактериоза.
Диагностика
Максимально специфична бактериологическая диагностика. Выделение возбудителя обычно производят из испражнений, а в случае дизентерии Григорьева-Шиги – из крови. Поскольку нарастание титра специфических антител происходит довольно медленно, методы серологической диагностики (РНГА) имеют ретроспективное значение. Все больше в лабораторную практику диагностирования дизентерии входит выявление антигенов шигелл в испражнениях (обычно производят с помощью РКА, РЛА, ИФА и РНГА с антительным диагностикумом), реакция связывания комплимента и агрегатгемаглютинации.
В качестве общих диагностических мер применяют различные лабораторные методики для определения степени тяжести и распространенности процесса, выявления метаболических нарушений. Проводят анализ кала на дисбактериоз и копрограмму. Эндоскопическое исследование (ректороманоскопия) нередко может дать необходимую информацию для дифференциального диагноза в сомнительных случаях. С этой же целью пациентам с дизентерией, в зависимости от ее клинической формы, может понадобиться консультация гастроэнтеролога или проктолога.
Лечение дизентерии
Легкие формы дизентерии лечатся амбулаторно, стационарное лечение показано лицам с тяжело протекающей инфекцией, осложненными формами. Также госпитализируют больных по эпидемиологическим показаниям, в старческом возрасте, имеющих сопутствующие хронические заболевания, и детей первого года жизни. Пациентам назначают постельный режим при лихорадке и интоксикации, диетическое питание (в острый период – диета №4, при стихании диареи – стол №13).
Этиотропная терапия острой дизентерии заключается в назначении 5-7-дневного курса антибактериальных средств (антибиотики фторхинолонового, тетрациклинового ряда, ампициллина, котримоксазола, цефалоспоринов). Антибиотики назначают при тяжелых и среднетяжелых формах. С учетом способности антибактериальных препаратов усугублять дисбактериоз, в комплексе применяют эубиотики курсом в течение 3-4 недель.
При необходимости производится дезинтоксикационная терапия (в зависимости от тяжести дезинтоксикации препараты назначают орально или парентерально). Коррекцию нарушений всасывания производят с помощью ферментных препаратов (панкреатин, липаза, амилаза, протеаза). По показаниям назначают иммуномодуляторы, спазмолитики, вяжущие средства, энтеросорбенты.
Для ускорения регенеративных процессов и улучшения состояния слизистой в период реконвалесценции рекомендованы микроклизмы с настоем эвкалипта и ромашки, маслом шиповника и облепихи, винилина. Хроническая форма дизентерии лечится так же, как и острая, но антибиотикотерапия обычно менее эффективна. Рекомендовано назначение лечебных клизм, физиотерапевтическое лечение, бактериальные средства для восстановления нормальной микрофлоры кишечника.
Прогноз и профилактика
Прогноз преимущественно благоприятный, при своевременном комплексном лечении острых форм дизентерии хронизация процесса крайне редка. В некоторых случаях после перенесения инфекции могут сохраниться остаточные функциональные нарушения работы толстого кишечника (постдизентерийный колит).
Общие меры профилактики дизентерии подразумевают соблюдение санитарно-гигиенических норм в быту, в пищевом производстве и на предприятиях общественного питания, контроль за состоянием водных источников, очистку канализационных отходов (в особенности дезинфекция сточных вод лечебных учреждений).
Больных дизентерией выписывают из стационара не ранее, чем спустя три дня после клинического выздоровления при отрицательном однократном бактериологическом тесте (забор материала для бактериологического исследования производится не ранее 2 дня после окончания лечения). Работники пищевой промышленности и другие лица, приравненные к ним, подлежат выписке после двукратного отрицательного результата бактериологического анализа.
Источник
Начинается заболевание с постепенного появления зябкости конечностей, дискомфорта в поясничной области, повышения температуры тела до 39 °C и выше, озноба, выраженной слабости, ощущения разбитости. Снижается аппетит, появляется адинамия, головная боль, головокружение. Иногда присоединяется тошнота и рвота. Во рту становится сухо, может появляться икота, резь в глазах из-за сухости конъюнктив.
Боли в животе носят разлитой характер, вначале тупые, постоянные, затем переходят в острые схваткообразные в нижних отделах живота, усиливающиеся перед актом дефекации. В конце первых суток присоединяются тенезмы — судорожные сокращения мышц сигмовидной и прямой кишки в момент дефекации и продолжающиеся после в количестве 10-15 раз. Происходит учащение частоты стула до 10 раз и более (через несколько часов после начала заболевания), сопровождающееся чувством незавершённости акта дефекации.
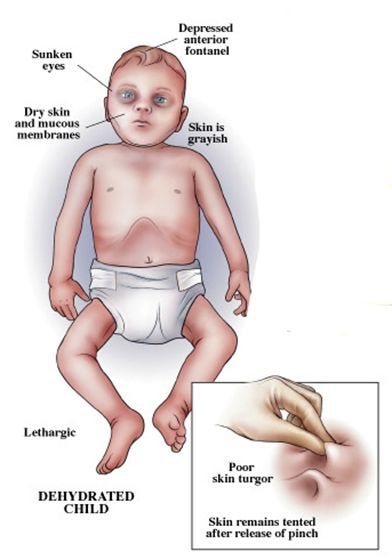
Объективно: кожа сухая, бледная, черты лица заострены, глаза запавшие. Живот втянут. Лимфоузлы не поражаются.
Со стороны сердечно-сосудистой системы: при лёгком заболевании — брадикардия (редкий ритм сердца), снижение артериального давления. При среднетяжёлых и тяжёлых формах — тахикардия, пульс малого наполнения, приглушение тонов сердца, иногда увеличение размеров сердца, акцент I тона на лёгочной артерии.
Со стороны дыхательной системы: при тяжёлых формах тахипноэ (учащённое поверхностное дыхание свыше 20 в минуту).
Со стороны ЖКТ: при пальпации наблюдается спазм и болезненность толстой кишки (в основном сигмовидной), кашицеобразный стул с кровью, слизью (иногда вид мясных помоев), вначале нормального объёма, затем его уменьшение до «ректального плевка» (маленький комочек слизи с прожилками крови). При крайне тяжёлой форме — зияние заднего прохода из-за пареза сфинктеров, урчание, шум плеска, может быть вздутие живота.
Со стороны мочевыделительной системы: частые позывы на мочеиспускание (рефлекторный характер).
При фарингоскопии: сухость слизистой оболочки ротоглотки, язык сухой, покрыт бурым налётом.
Критерии степени тяжести:
- лёгкое течение (без обезвоживания);
- среднетяжёлое течение (обезвоживание I степени, стул до 20 раз);
- тяжёлое течение (обезвоживание II-III степени, частый стул).
Клинические проявления обезвоживания (по Покровскому)
| степень обезвоживания | потеря жидкости (% к массе тела) | симптомы |
|---|---|---|
| I | 1-3 | умеренная жажда и сухость слизистых оболочек, небольшая лабильность пульса |
| II | 4-6 | жажда выражена, резкая слабость, бледность и сухость кожи, нестойкий акроцианоз (синюшная окраска кожи), охриплость голоса, судороги в икроножных мышцах, снижение тургора кожи (сопротивление к механическим воздействиям), тахикардия, умеренная артериальная гипотония |
| III | 7-10 | цианоз, сухость кожи и слизистых оболочек, заострившееся лицо, запавшие глаза, выраженное снижение тургора кожи, «руки прачки», афония (утрата звучности речи, способность говорить лишь шёпотом), судороги, тахикардия, артериальная гипотензия, олиго/анурия (частичное или полное прекращение поступление мочи) |
| IV | > 10 | стремительно развивающаяся симптоматика, характерная для предыдущих форм, снижение систолического АД ниже 60 мм рт ст, гипотермия, общий цианоз, тёмные круги вокруг глаз, запавший живот, общие тонические судороги, гиповолемический шок |
Формы заболевания
Стёртое течение: жалоб нет или они минимальны. Спазм и болезненность сигмовидной кишки умеренные, при ректороманоскопии — катаральный проктосигмоидит (воспаление прямой и ободочной кишки).
Субклиническая форма: отсутствие клинических проявлений, выделение шигелл при посеве кала на питательные среды, положительные серологические реакции.
Затяжное течение: клинические проявления, выделение шигелл более двух недель при лёгком заболевании, трёх недель при среднетяжёлом и четырёх недель при тяжёлом (причины — иммунодефицит, неадекватная этиотропная терапия).
Хроническая рецидивирующая: период обострения сменяет период клинического благополучия, который прерывается очередным обострением. Состояние больного относительно удовлетворительное, стул до пяти раз в сутки. Может продолжаться до трёх месяцев.
Хроническая непрерывная: ремиссии (улучшений) нет, неуклонное прогрессирование патологического процесса и ухудшение состояния. Синдром общей инфекционной интоксикации умеренно выражен.
Бактерионосительство:
- реконвалесцентное (выделение шигелл у лиц, которые перенесли острый шигеллёз сроком до трёх месяцев при отсутствии клинических симптомов болезни и нормальных данных ректороманоскопии);
- транзиторное (однократное выделение шигелл у практически здорового человека, который не болел шигеллёзами и не имел дисфункции кишечника на протяжении последних трёх месяцев).[2][6]
Патогенез дизентерии
Входные ворота — ротовая полость, в которых начинается воздействие факторов неспецифического иммунитета на возбудителя (лизоцим, макрофаги, IgA). Далее шигеллы попадают в желудок, где происходит их контакт с соляной кислотой, после чего микроорганизмы частично гибнут, высвобождая эндотоксин. Уцелевшие бактерии продвигаются в тонкий кишечник, производя неярко выраженный процесс из-за отсутствия их сродства к энтероцитам, и проявляется патогенное по отношению к шигеллам действие лимфоцитов. После возбудитель достигает дистальных отделов толстого кишечника, где происходит активное размножение бактерий и их частичная гибель, сопровождающаяся значительным образованием эндотоксина (острый инфекционный токсикоз). Образующиеся иммунные комплексы (включая липополисахарид) фиксируются в капиллярах слизистой оболочки толстого кишечника, где нарушают микроциркуляцию, вызывают повышение проницаемости сосудистой стенки, агрегацию тромбоцитов (ДВС-синдром) с одновременным токсическим поражением ЦНС (центральной нервной системы) и сердечно-сосудистой систем. Шигеллы проникают внутрь колоноцитов, где размножаются и вызывают фатальные деструктивные процессы.
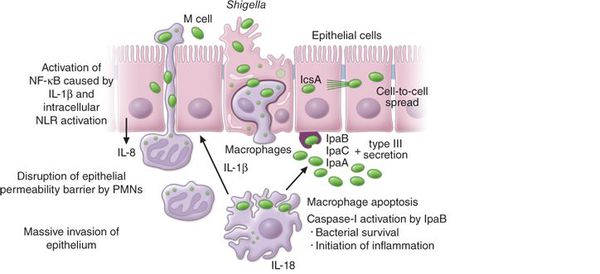
Следует понимать, что ведущим поражающим фактором является выраженное токсическое действие шигелл — токсины, действуя на нервные узлы кишечника, нарушают крово- и лимфообращение, вызывают болевой синдром и учащение стула. Спазм различных сегментов кишечника является неравномерным, что ведёт к переполнению верхних отделов и запустеванию нижних, что также провоцирует болевые ощущения по ходу кишечника, уменьшение количества каловых масс и тенезмы. Нарушается синтез белка в кишечной стенке, что ведёт к некрозу эпителия и образованию дефектов слизистой оболочки (язв).
В ходе заболевания шигеллы подвергаются воздействию вначале макрофагов межклеточного пространства, далее происходит активация естественных киллеров, синтез интерферонов и повышение количества лимфоцитов, формируются различные классы специфических антител, играющих решающую роль в элиминации возбудителя. При иммунодефиците полной элиминации шигелл не наступает, и формируется хроническое течение заболевания или бакносительство.[2][5]
Классификация и стадии развития дизентерии
По клинической форме:
- типичная;
- стёртая;
- субклиническая;
- бактерионосительство (реконвалесцентное и транзиторное).
По длительности заболевания и типу:
а) острая (колитический и гастроколитический) — до трёх месяцев:
- циклическая;
- затяжная;
б) хроническая (более трёх месяцев):
- рецидивирующая;
- непрерывная.
По степени тяжести выделяют: лёгкую, среднетяжёлую, тяжёлую и крайне тяжёлую формы.
Лёгкая форма дизентерии
Для лёгкой формы характерно повышение температуры тела до 38 °С в течение не более 2-3 суток, умеренное недомогание, дискомфорт и неярко выраженные боли левой подвздошной области, лёгкая болезненность и спазмирование сигмовидной кишки при пальпации. Кал оформленный или полуоформленный не более 10 раз в сутки длительностью до 3-4 дней, обычно без примесей крови и слизи. Воспалительные изменения слизистой оболочки прямой и сигмовидной кишки обычно катаральные (разрушение и слущивание верхнего слоя слизистого эпидермиса) с единичными язвенными элементами. Обезвоживания у взрослых, как правило, нет у детей может быть 1 степени.
Среднетяжёлая форма
Повышение температуры тела до 39 °С, выраженная интоксикация до 4-5 суток. В течение 2-3 часов присоединяется диарея: частота стула до 20 раз за сутки продолжительностью до 5 дней, кал небольших объёмов с явными примесями крови и слизи. Количество кала постепенно уменьшается, вплоть до выделения одной слизи. Периодические схваткообразные боли в животе, тенезмы (режущие, тянущие, жгущие боли в области прямой кишки). При пальпации сильный спазм и резкая болезненность сигмовидной кишки. Отмечается бледность, тахикардия, снижается артериальное давление. Слизистая кишечника с признаками катарально-язвенного воспаления, местами геморрагического характера. У взрослых возможно обезвоживание 1-2 степени, у детей до 2-3 степени.
Тяжёлая форма
Резкое повышение температуры тела до 40 °С и выше, очень выраженная интоксикация до 10 дней — потрясающий озноб, резкая слабость, тошнота и головокружение. Характерны разлитые боли в животе с усилением в левой подвздошной области, мучительные тенезмы. Диарея более 20 раз в сутки, кал кровянисто-тёмный, большое количество слизи (так называемые “мясные помои”). Сильная тахикардия, падение артериального давления, глухость тонов сердца. Слизистая кишечника представляет собой язвенно-некротическую поверхность с плёнками фибрина. Выраженное обезвоживание 2-3 степени, у детей до 3-4 степени.
Крайне тяжёлая форма
Редко встречающаяся форма болезни. Для неё характерно внезапное повышение температуры тела до 41 °С и выше, крайне выраженная интоксикация — потрясающий озноб, мышечная слабость, возможно угнетение сознания. Стул частый, быстро приобретает вид “мясных помоев”. Разлитые сильные боли в животе. Тотальное поражение толстого кишечника язвенно-некротического характера, возможно затрагивания конечных отделов тонкого кишечника. Часто с самого начала развиваются осложнения: инфекционно-токсический шок и энцефалопатия. Выраженное обезвоживание 3-4 степени. Прогноз неблагоприятен.
Осложнения дизентерии
- инфекционно-токсический шок (часто возникает на 2-3 недели от начала заболевания);
- инфекционно-токсическая энцефалопатия;
- перфорация толстого кишечника (перитонит);

- пневмония (из-за вторичного иммунодефицита);
- тромбоз мезентериальных сосудов;
- восходящая урогенитальная инфекция;
- полиартриты и невриты.[1][6]
Диагностика дизентерии
К методам лабораторной диагностики относятся:
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, токсическая зернистость нейтрофилов, эритроцитоз, повышение СОЭ);
- общеклинический анализ мочи (протеинурия, эритроцитурия, повышение плотности);
- биохимический анализ крови (повышение протромбинового индекса, фибриногена, АЛТ, амилазы);
- копрограмма (слизь, кровь, лейкоциты и др.);
- серологическая диагностика (РНГА — реакия непрямой гемагглютинации — с комплексными дизентерийным и сальмонеллёзным антигенами — диагностические титры не менее 1:200/1:400 с явлениями нарастания в динамике);
- бактериологический метод (бактериологический посев кала на дизентерийную группу — ответ через 4-5 суток);
- ПЦР-диагностика каловых масс, дающая быстрый ответ о наличии или отсутствии шигелл без типирования;
- ректороманоскопия (при лёгкой степени тяжести у лиц декретированного контингента);
- электрокардиография.
При развитии осложнений используются соответствующие методы исследований согласно ситуации.
В случае заболевания дизентерией работников сферы общественного питания, образования, здравоохранения и обслуживания (декретированные группы) все перечисленные методы исследований обязательны.[1][5]
Лечение дизентерии
Лечение лёгких и среднетяжёлых форм заболевания может осуществляться амбулаторно, тяжёлых форм, а также лиц декретированного контингента — стационарно в инфекционном отделении.
Диета и режим
Режим — полупостельный (в зависимости от степени тяжести), палатный.
Показана диета № 4 по Певзнеру, с минимумом клетчатки, углеводов, исключением жирного, жареного, острого, газировок, обильное питьё.

Госпитализация
Показания для госпитализации:
- группы риска (младенцы, взрослые старше 50 лет, с отягощенной соматической патологией и др.);
- тяжелые и некоторые варианты среднетяжёлых форм (при угрозе утяжеления);
- при развитии осложнений болезни;
- с затяжным и хроническим течением дизентерии в периоды обострения;
- декретированный контингент (лица, работающие пищей, водой, в детских коллективах);
- при невозможности обеспечить лечение и уход на дому;
- при угрозе распространения инфекции по месту жительства больного.
Критерии выписки больных
- нормализация клинической картины (исчезновение основных симптомов);
- нормализация общелабораторных данных (крови и мочи);
- однократное отрицательное исследование кала методом бактериального посева не ранее двух дней после окончания антибиотикотерапии (кроме декретированных контингентов – для них необходимо два отрицательных исследования).
Медикаментозное лечение
Медикаментозная терапия начинается с антибиотикотерапии при любой степени тяжести и характере заболевания (она имеет в большинстве случаев характер ex juvantibus, то есть лечение проводится до получения результатов анализов). Препаратами выбора первой линии являются антибиотики фторхинолонового и цефалоспоринового ряда, обычно назначаемые сроком до 5-7 дней. Лечение должно проводиться под контролем врача, не допускается сокращение или самовольное изменение его состава (во избежание развития антибиотикоустойчивости).
Патогенетически показано обильное питьё солевых растворов (раствор Филипса, регидрон, гастролит и др.), при рвоте — парентеральное введение специальных растворов (Трисоль, Ацесоль и др.).
Для купирования спазма и болезненности назначаются спазмолитики, при геморрагическом синдроме — гепарин и др.
В первые дни показан приём энтеросорбентов (далее они утрачивают лечебную функцию и могут нанести вред).
При значительных потерях жидкости определённый смысл имеют препараты, задерживающие повышенное её выделение в просвет кишечника (но не останавливающие моторику).
В целях нормализации микрофлоры кишечника показан приём про- и пребиотических средств, ферментов поджелудочной железы.
Выписка больных осуществляется при нормализации клинической картины, общелабораторных данных (крови и мочи) и однократном отрицательном исследовании кала методом бак. посева не ранее двух дней после окончания антибиотикотерапии (кроме декретированных контингентов).
Диспансерное наблюдение проводится в течении трёх месяцев с бак. посевом в конце каждого месяца и окончания срока наблюдения.[1][3]
Прогноз. Профилактика
Основа профилактики — соблюдение санитарно-гигиенических норм и правил по выработке, обработке (термическая обработка) и употреблению продуктов питания, обследованию лиц декретированного контингента (при выявлении у них заболевания — отказ в допуске к объектам общепита до трёх месяцев).[5][6]
Список литературы
-
Малов В.А., Горобченко А.Н. Шигеллезы (дизентерия). — Лечащий врач, 2003. — № 5. — С. 10-15. -
Покровский В.И., Пак С.Г., Брико Н.И., Данилкин Б.К.. Инфекционные болезни и эпидемиология. Учебник. — М.: ГЭОТАР Медицина, 2000. — 384 с. -
СП 3.1.1.3108-13 “Профилактика острых кишечных инфекций”. — М., 2014. -
Тимченко В.Н., Леванович В.В. Острые кишечные инфекции в практике педиатра и семейного врача : руководство для врачей всех специальностей. — СПб: Н-Л., 2011. — 543 с. -
Ющук Н.Д., Мартынов Ю.В., Кулагина М.Г., Бродов Л.Е. Острые кишечные инфекции: руководство. 2 изд. — ГЭОТАР-Медиа, 2012. — 400 с. -
Centers for Disease Control and Prevention. Shigella sonnei outbreak among men who have sex with men-San Francisco, California, 2000-2001. // MMWR Morb. Mortal. Wkly. Rep. — 2002. — v. 50. — № 922.
Источник